摘要
健保藥價管理在藥師的養成教育中並不是一門學科,但是藥價卻直接或間接地與各領域的藥師相關。一般人總認為跟「錢」有關的業務,尤其是藥價,一定會有官商勾結?一定有不可告人的祕密?其實不然,為了避免管理藥價的公務人員有不當的權力及權利,也避免外界壓力的介入,相關法令規定可以說是鉅細靡遺,極少彈性。本文中筆者將以曾為前中央健康保險署醫審及藥材組組長九年的局內人身分,告訴大家健保署是如何依法行政在處理藥品的給付及價格的管理。筆者認為,目前的健保藥價 管理制度也許不盡如人意,尚有檢討改善空間,但至少至目前為止,其固守的公平、公正、公開性,尚無不足為外人道之處。
關鍵字:健保、藥價管理、National Health Insurance、drug pricing management
壹、前言
健保自開辦以來,藥價管理的議題一直是外界所強烈關切的。然而筆者發現,在第一線工作的藥師,很多人並不了解健保藥價是為何訂定、如何訂定、又如何調整、為何調整、如何支付?因此對健保藥價議題或有不解、或有誤解。筆者以一個在健保署主管藥價管理單位 (即「醫審及藥材組」) 工作九年後退休的身分,誠意地想在此細說及分享之前在健保藥價管理工作上的甘與苦。
在進入正題之前,先讓大家了解「給付」和「支付」兩者的差別。所謂「給付」,它的對象是被保險人,也就是繳付健保費的我們大家;「支付」的對象則是與健保特約的醫事服務機構,包括健保社區藥局。因此,健保「給付」藥品有給付項目及給付規定,是給民眾知道那些藥品是健保有給付的、合乎給付的條件是什麼;藥價則稱之為「支付」價,是讓特約醫事服務機構申報藥費時用的。
這裡也先簡單的就「健保總額支付制度 (global budget system)」作一介紹。我國健保自民國91年7月起全面實施總額支付制度,也就是由付費者代表與醫療服務提供者代表以及專家學者組成的「衛生福利部全民健康保險會」(簡稱「健保會」),就特定範圍的醫療服務部門,如牙醫、中醫、西醫服務等以預先協商方式,在行政院核定的「成長率」上限下,訂定未來一年內之健康保險醫療服務總支出(包括藥品費用及醫療服務如診察、檢查檢驗、手術等等的費用)(圖一),以支付該服務部門在該期間內所提供的醫療服務,並藉以確保全民健保維持財務收支平衡的一種醫療費用支付制度。每年9月付費者與醫療服務提供者代表協商後之支出額度,最後由衛生福利部拍板定案,為下年度醫療服務總支出的「上限」。
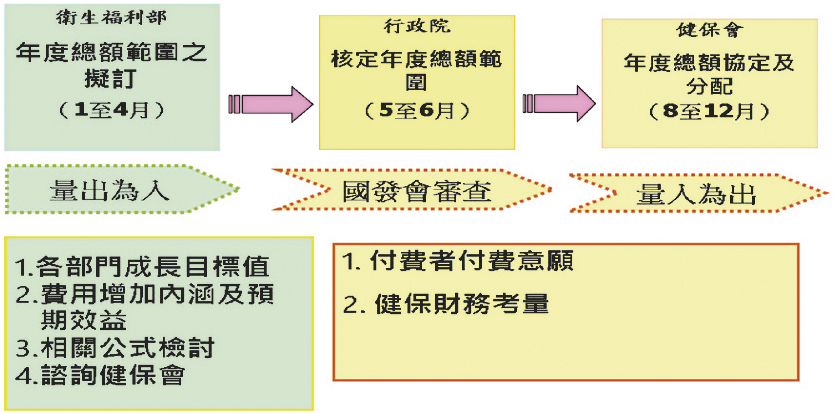
圖一 年度總額預算協定之程序
在總額支付上限制之下,醫療服務是以「相對點數」反映各項服務成本,惟每點支付金額是採回溯性計價方式,由預算總額除以實際總服務量 (點數) 而得;當實際總服務量點數大於原先協議的預算總額時,每點支付金額(點值) 將降低,反之將增加。很特別的是,藥品支付價格的點數是固定一點1 元,結算支付費用時藥費先行扣除,特約醫事服務機構申報除了藥費以外的醫療服務費用單價,則隨「點值」浮動。
現行健保的制度下,中央健康保險署 (以下簡稱「健保署」) 支付給健保特約醫事服務機構的費用,大多數為論「量」計酬 (fee for service),診所、藥局有部分以簡表申報之西藥及中醫診所的科學中藥,則是論「日」計酬,稱之為日計藥費。論量計酬以「藥品」來說,藥費就是「藥價」乘以「用 量」,藥品用量的多寡取決於處方醫師,以及保險對象是否珍惜健保資源。
健保藥品如何納入給付、項目有哪些、支付價格如何訂定、核價結果、給付規定以及支付價格如何調整,均明定於「全民健康 保險法」(以下簡稱「健保法」) 授權訂定的「全民健康保險藥物給付項目及支付標準」及「全民健康保險藥品支付價格調整辦法」中。健保署概括承受核價及調價結果的功過褒貶,替被保險人把錢花在刀口上的功且不論,來自各界的責難倒是不少。例如:藥商與健保官商勾結,所以不同廠牌藥價不一樣?外面藥價賣很低,健保藥價給太高,浪費大家的健保費?藥價黑洞造成健保虧損?健保藥價全世界最低,新藥不想來台灣?健保藥價扼殺製藥生技發展?健保砍藥價砍到見骨?健保讓民眾用不到好藥,還讓好藥進不來?等等。實在應該細說分明了。
貳、健保為什麼要訂藥價?
公勞保時代藥品採實際進價支付制度,支付給醫療院所的藥費是採購價加成 (包括調劑費、藥品耗損、藥品管理等費用),民國78年開始支付藥事服務費,取消進價加成給付。全民健保自民國84年結合了農保、公保、勞保的醫療保險,健保署成為公營的單一保險人。民國84年3月至85年10月沿用公勞保「內審支付價」支付,因為是以發票來申請報銷藥費,當年也沒有法定藥價調查,雖然仍有議價,但是藥價差就隱藏在檯面下,容易產生弊端。因此到民國86年4月全面改採以統一支付價支付。
在全民健保的架構下,健保特約醫療院所提供保險對象使用藥品,再向健保署申請藥費。因此每一種藥品就必須有一個支付特約醫事服務機構的藥品價格,醫師處方多少用量,就乘上藥價來申請藥費。
參、每個健保藥品是怎麼開始給付的?
所有藥品(指示用藥及成藥除外) 要納入健保給付,通常是許可證持有商主動準備好相關文件向健保署提出「建議」,而不是「申請」。健保署先行政審核文件是否齊全後再進行下面提到的給付及核價程序。少部分藥品是廠商只願意在自費市場,而民眾確有臨床上的需求,如罕見疾病用藥或某些人工生殖用藥等,健保署則會主動請廠商來提出建議案,但很難強求廠商一定要配合提出。因此,事實並不是大家認為,「健保想給付什麼藥就給付什麼藥的」。藥品最後決定是否納入健保給付,對廠商不會有准或駁的行政處分,因為藥品支付價是提供給特約醫事服務機構申報藥費用的,實務上健保藥價跟廠商並無「直接」相關。
肆、 健保藥價是怎麼訂的?為何不同廠牌的藥品藥價有時會不同?
以法規上的定義來看,健保市場的新藥包括新成分、新劑型、新給藥途徑或新療效複方四大類 (圖二)。以某一成分劑型的不同廠牌藥品來說,藥品進健保市場一定有先來後到,而一般來講,原廠藥會先來建議納入健保給付,因為是全新的成分或劑型,因此會進入「新藥」的審核程序。附帶一提,如果一個國外已經使用很久的藥品成分,健保沒有給付過;或曾經給付後離開,再建議納入給付,都會歸列為新藥。
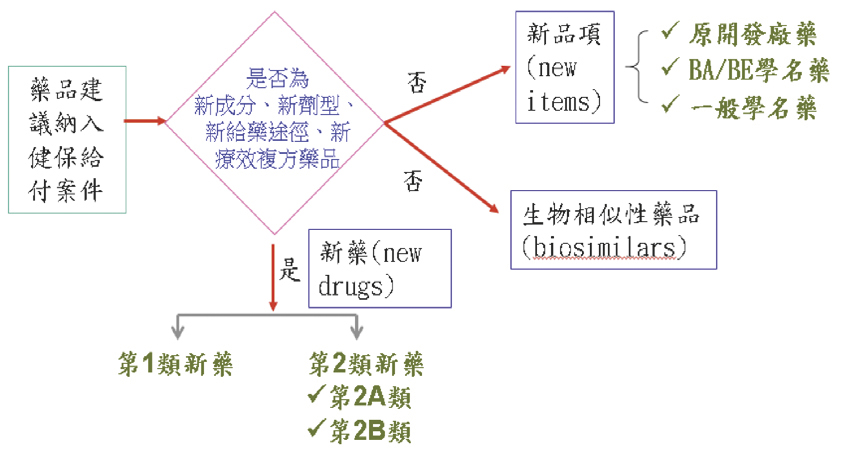
圖二 建議納入健保給付藥品之分類
「全民健康保險藥物給付項目及支付標準」第17條至第21條規定著各種新藥的核價方法,包括參考國際藥價、同類藥品支付價、療程費用比例計算等,健保署會先召開專家學者會議得到初步想法,每兩個月定期再提交健保法第41條規定之由多元利害關係人代表一起召開的「全民健康保險藥物給付項目及支付標準共同擬訂會議」(簡稱「藥物共同擬訂會議」) (圖三),會中依健保法第42條規定,考量人體健康、醫療倫理、成本效益及健保財務來決定是否納入、是否訂定給付規定、選擇適當之核價方式決定支付價格。所有程序、會議資料及會議錄音檔完全上網公開(圖四及圖五),沒有任何人可以私下對任何藥品價格增減一分錢。這個公開透明的核價流程,也是國際大藥廠對他們的藥品在台灣納入健保給付程序甚為滿意的一個重點。

圖三 新藥建議納入健保給付流程
圖四 藥物共同擬訂會議代表名單及利益揭露聲明書上網公開
圖五 藥物共同擬訂會議紀錄及錄音檔上網公開
如果原廠藥過專利期或原廠藥在台灣沒有取得專利,國內外的學名藥廠也認為台灣健 保市場仍有利潤,就會跟進上市學名藥,並建議納入健保給付。因為原廠藥納入給付在先,因此學名藥就會進入「已收載成分劑型新品項」(以下簡稱「新品項」) 的審核程序。屬新品項之藥品,只要為合法於市場可販售的都會 納入健保給付,「全民健康保險藥物給付項目及支付標準」第22條至第33-2條也規定著各種新品項在不同條件下的核價方法。新品項的核價方式設計以電腦程式跑出藥價及核價說明,再由健保署人員核對後,報請「藥物共同擬訂會議」認可。如同新藥一樣,也沒有任何人可以私下對任何一個新品項的價格增減一分錢。
新藥或新品項納入健保給付之後,依法每季藥商都必須向健保署申報每筆跟特約醫事 服務機構的交易資料。民國102年以前,健保藥價每兩年檢討一次,依據藥商申報的資料為基礎,以藥價調整辦法規定的公式計算。簡單說,折扣給多的藥品,也表示有較大的降價空間,自然調降幅度也會較大。因此,同時間生效的同成分規格新品項支付價格一定相同,但經藥價調整過後,因為市場價格的關係價格就開始有不同,後進的新品項也會跟著送件時核價參考品的支付價格而有不同。總之,還是沒有任何人可以改變任何藥價。
藥品在市面上販賣的價格會依醫院診所藥局與藥商購買時的量有關,跟一般商品一樣,多數情況購買量大折扣就大,價格就低。出廠後中間商越多,價格就會變高。越接近藥 品有效期限,價格也會較低。
每一個藥品健保藥價的歷史紀錄,每一個人都可以很容易在健保署的網站上查詢。路徑為藥材專區/藥品/健保用藥品項網路查詢(圖六)。

圖六 健保用藥品項網路查詢
伍、健保藥價全世界最低?
常常有人說健保藥價世界最低,是真的嗎?其實不然。就讓我們拿健保藥價來跟十大製藥先進國家,包括美國、加拿大、澳洲、瑞典、瑞士、德國、英國、法國、比利時、日本作比較。表一是十大參考國藥價查詢出處,也在健保署官網公開周知。
依據健保署統計民國102年到105年新藥的核價結果來看,認屬突破創新之第一類新藥之平均藥價依法核定為十國中位數的100%(實 際價格低於100%係廠商自願降低藥價)、十國最低價的99.2%;認屬臨床價值有中等程度改善之第2A類新藥,平均藥價為十國中位數的 69.1%、十國最低價的128.5%;認屬臨床價值與健保已給付參考品相當之第2B類新藥,平均藥價為十國中位數的50.6%、十國最低價的 75.5%(圖七)。
表一 十國藥價參考國之藥價查詢網站

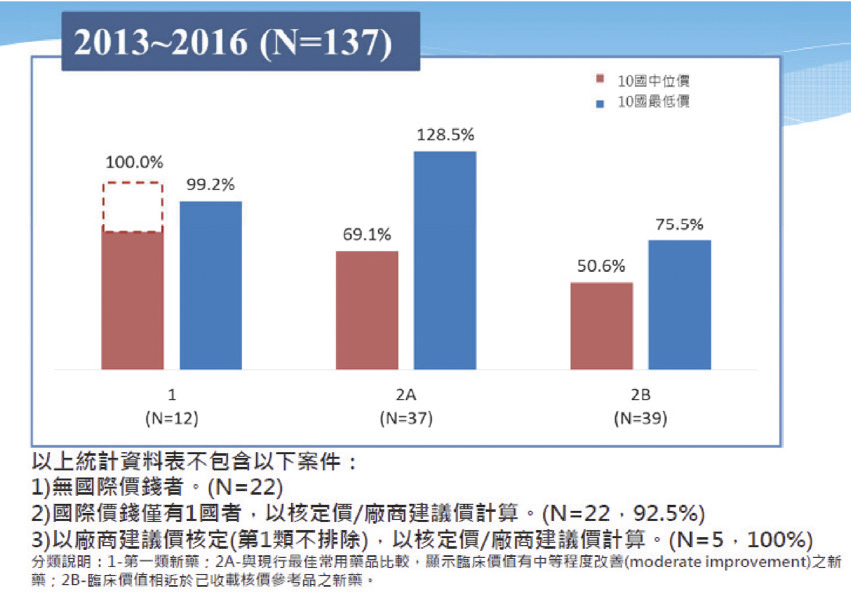
圖七 近年健保新藥核價結果與十國藥價中位數及十國最低價之比較
如同前面所述,由於台灣的健保核價制度公開透明,國際大藥廠仍陸續到台灣來投資,而並非如外界所指控的由於藥價低對台灣市場裹足不前。根據 IMS 調查資料,世界各大藥廠仍持續在台推出新產品,且近5年內不斷有其他國際大廠進駐臺灣,例如:生產抗病毒藥物有名生技公司美商 Gilead (2014)、全球第3大學名藥廠的美國邁蘭公司 Myland (2014)、國際醫療保健公司新加坡商 Merz Asia Pacific (2015)、日商小野 Ono Pharma (2014)、日商大幸 Taiko Pharma (2012)、供應罕藥的瑞士商 Actelion Pharma (2015)、新加坡商 Menarini (2013)、全球第9 大學名藥廠的南非 Aspen (2014) 等。
健保處理新藥核價一直在外界撻伐聲中匍伏前進,核價合理性的所有說明,信者恆信,不信者恆不信。健保核價太低嗎?在此,舉一個愛滋病治療藥品 Combivir (含 lamivudine/zidovudine 複方) 為例,91年由健保局協助疾病管制局代辦核價作業,依核價原則參考國際藥價,每粒以180元支付。歷經多次藥價調整,102年調降為每粒116.2 元,103年疾病管制署因公務預算不足,依政府採購法以公開招標方式進行藥品採購,其決標價為每粒39.5元。於12年間藥價可以有如此大的降價空間,被動由政府機關調降的幅度還比不上廠商主動降價的幅度。
另一個含 emtricitabine/tenofovir 複方藥品 Truvada Tablets,98年仍由健保局代辦核價,經醫藥專家會議審議後,決定以每粒 466元列第一線用藥或每粒710元為上限列第二線用藥。廠商不同意,建議每粒848元,因此未能生效。99年疾病管制局核定為每粒 705元,列第二線用藥。四年後於103年廠商主動建議降為每粒383.5元,列為第一線用藥生效。可見,同一個藥品廠商的價格可以因不同的條件而有如此的不同。
再以最近的C型肝炎全口服新藥為例,剛在台灣上市時,各廠牌產品每療程33萬元至125萬元不等,當時所有民眾的心態又都希望健保署把價格壓低,可以嘉惠更多人。然而,健保署依「藥物給付項目及支付標準」規定,只能拜託廠商自願降價,並沒有跟廠商議價的權力,最終是廠商釋出善意才得以降到每療程約25萬元,可見某些新藥的價格是有議價空間的。
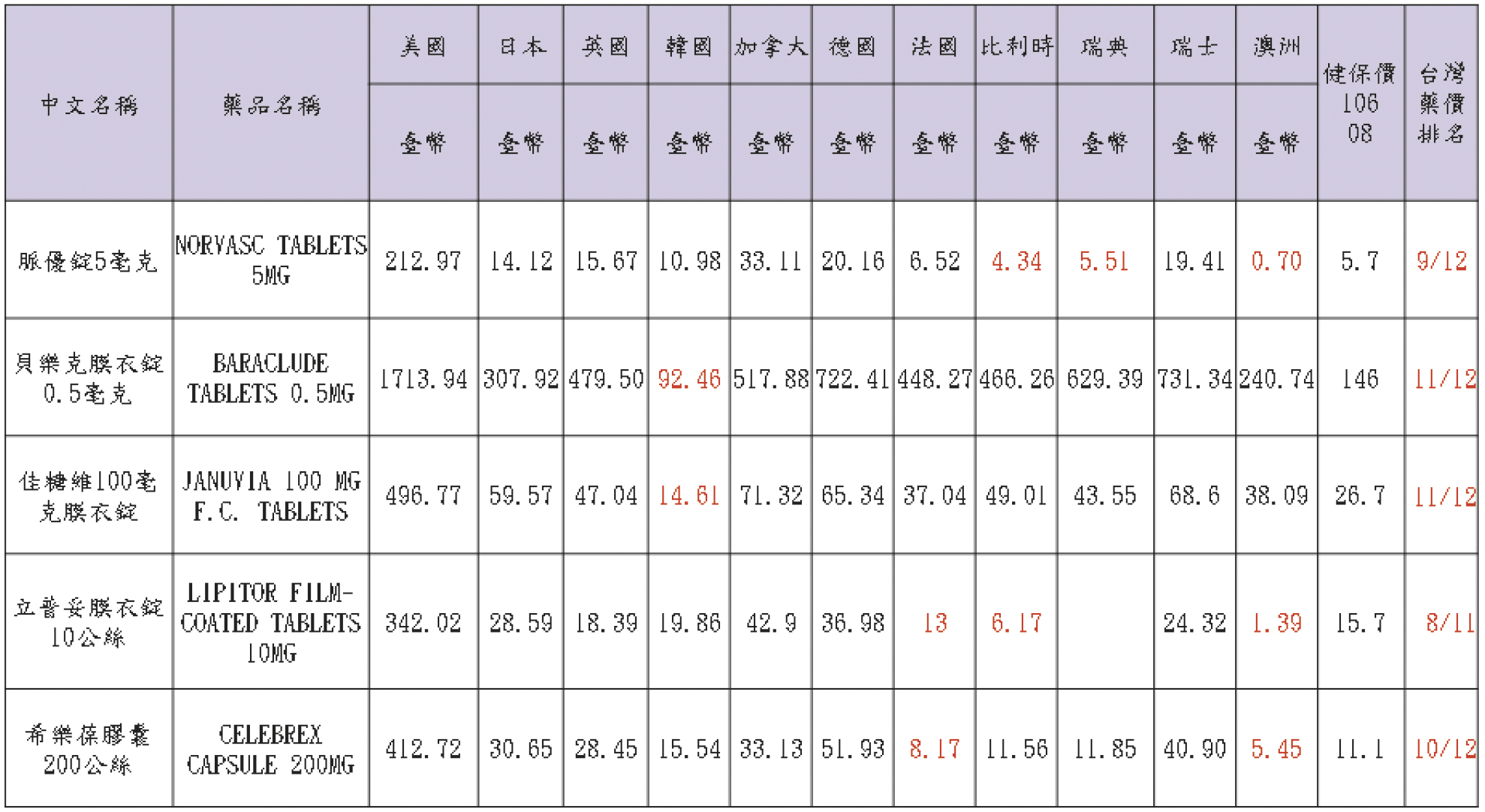
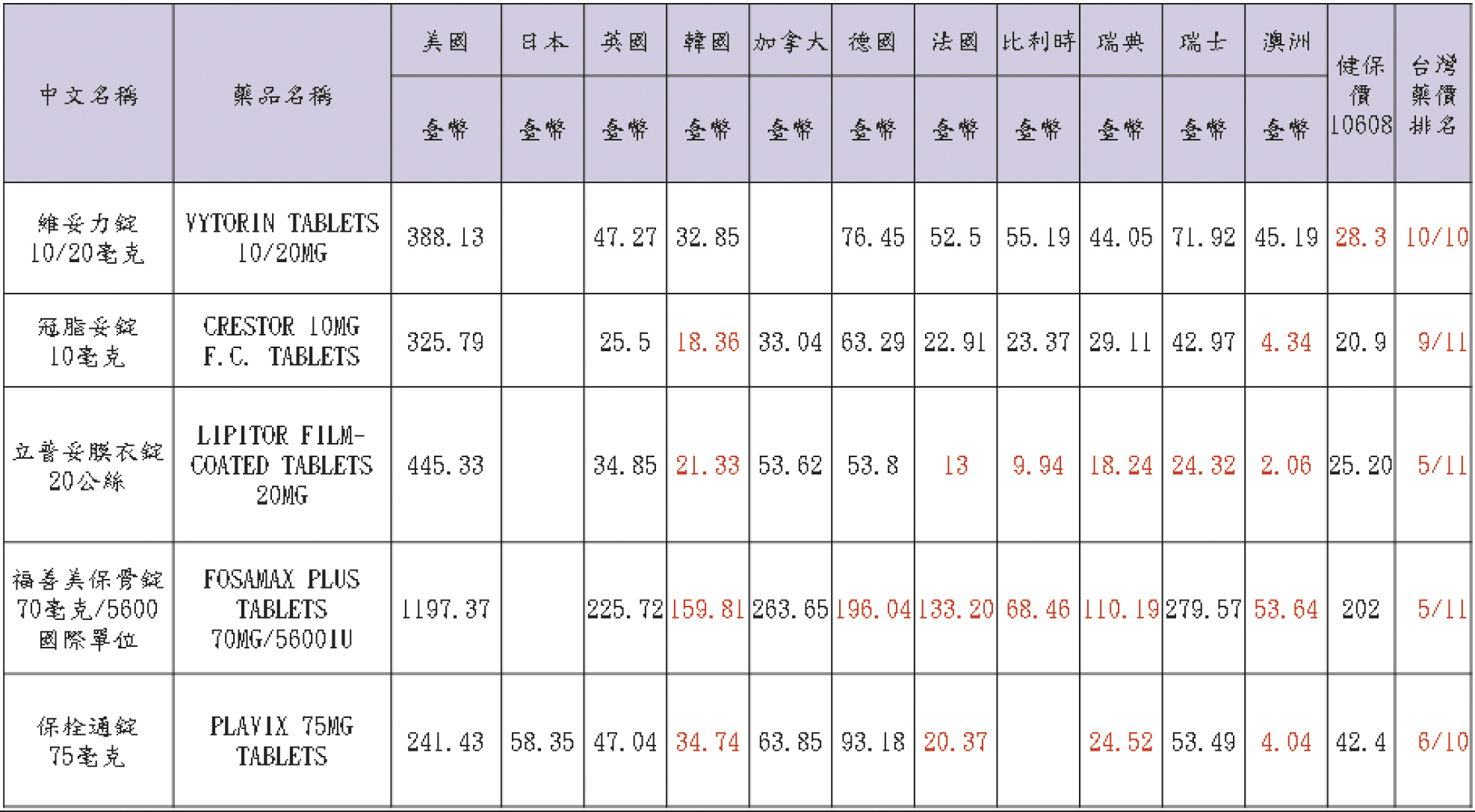
另外,我們來看看納入健保給付後常用之10個原廠藥的國際比較 (2017年8月資料),也可以見到台灣藥價並不全是敬陪末座 (表二)。
表二 常用之10個原廠藥的國際比較
陸、外界所謂之「藥價黑洞」是什麼?
這個被污名化的「藥價黑洞」其實就是「藥價差」,也就是指健保署支付醫療院所的藥價和特約醫事服務機構實際採購藥品價格的差距。目前外界用「藥價黑洞」一詞來比喻藥價差,藥品支付不免讓人有浮濫浪費之印象。特別要強調的是,常有不清楚健保制度的人會說:因為有藥價差,所以健保會虧損。其實所謂「虧損」是因為「醫療費用支出」大於「健保繳費收入」,如前述所述,每年健保總額是經健保會協商後送衛生福利部核定,因為醫療費用之支付點數是浮動的,所以不會有超支的情形。藥價差是特約醫事服務機構的議價所得,跟健保是否虧損全然無關。
在實務上特約醫事服務機構為求利潤,不願也不會設定高於健保支付價的採購價格,在健保署逐次調降支付價的情況下,採購價自然也隨之下滑。換句話說,制度設計上,與其說是市場價格跟著健保藥價,倒不如說是健保藥價是跟著市場價格。
從藥價差表面看起來,某一藥品,假設特約醫事服務機構採購7元,健保支付價10 元,健保若依採購價支付,就可以省3元,看似簡單的算術問題,但真可讓健保省錢嗎?試想,若藥品支付制度設計成某特約醫事服務機構買7元,健保付7元;另一家買8 元,健保付8元;在另一家買10元,健保付10元,試問特約醫事服務機構的經營者,會努力議價去買7元嗎?最後大家可能購買的價格都是10元,結果有省到錢嗎?
以鄰近同樣是公營全民健保的韓國為例,韓國於1977年實施以公告之藥價支付醫療院所,此方法與現行台灣健保藥品支付方式一樣,1999年11月改以實際交易價格支付(稱為 ATP),結果醫療院所的藥品採購價平均約為上限價的99.56%,除此之外, 該制度實施前之藥費支出年平均成長率僅 1.4%,實施之後藥費支出年平均成長率卻高達13.5%。所以,韓國曾經實施以購買價支付,藥費支出反而大幅增加,2010年推出 Market-based ATP (M-ATP),為鼓勵議價,政府回饋價差之70%(議價獎勵金) 給醫院及藥局,隔年 (2011) 年又暫緩實施,至2014年廢止,因為國內爭議眾多。以韓國的經驗,我們應該引以為鑑,該制度之實施,大家應 該很清楚誰是獲利者。
現行健保藥品支付之設計,就是提供醫療院所努力議價之誘因,如上所述,健保署再定期進行藥價調查,取得全國之市場交易價格,並依據調查的結果,將醫療院所努力議價的成果,反映調降藥品支付價格。所以,「有藥價差」並非代表多花錢,也不代表是「浮濫浪費」,「無藥價差」並不能代表可以少花錢 (韓國即一明顯例子),而實際上「藥價差」反而是有效促使藥價下降之動力。
多年來、藥品支付方式有很多外界的建議及主管機關內部的研究,有依採購價加管理費加議價獎勵金支付的「三合一藥價制度」、有依醫事機構層級分別給不同支付價的「多元藥價制度」、有藥品差額負擔等,都有待各界在認真思考利弊得失後進行改革。(待續)
Experience for NHI Drug Pricing Management
Ru-Liang, Shih
Yonghe Cardinal Tien Hospital, Deputy Director of Education and Research Department
Abstract
NHI drug pricing management in the academic education of pharmacists is not a subject, but the drug prices are directly or indirectly related to pharmacists in various fields. Most people generally think that official businesses related to money, especially drug prices, will certainly be colluded with government officials and businessmen? It is not really. In order to avoid having undue power of government officials in the management of drug pricing affairs and to avoid the involvement of outside pressure, the relevant laws and regulations can be described as complicated and less flexibility. In this article, the author, used to be an insider, will tell you how the National Health Insurance Administration dealing with the reimbursement of drugs and pricing management according to laws. The author believes that the current health insurance drug pricing management system may not be satisfactory, there are still room to improve, but at least so far, the insistence on fairness, justice, transparency of the system can be reviewed in the public.
通訊作者:施如亮/通訊地址:新北市永和區中興街80號
服務單位:天主教永和耕莘醫院藥師/聯絡電話:(O) 02-29286060 ext 10670

