民眾用藥行為及用藥配合度之
分析與探討
黃意婷1、許績天2、張筱琳1、吳求珍1
1衛生福利部臺北醫院藥劑科、2長庚大學醫務管理學系副教授
摘要
研究目的:
根據統計,臺灣每年廢棄藥品高達136噸,大多是已過期藥品,有些甚至未拆封,部分原因與用藥配合度有關,不僅造成醫藥資源浪費,更影響疾病治療的成效。本研究主要是分析探討影響民眾用藥配合度之因素與用藥行為,期能將其應用於臨床上病人之衛教與照護。
材料與方法:
為橫斷式相關性研究,以結構性問卷收集資料,以北部民眾為對象方便取樣。問卷內容包含個案基本資料、用藥觀念及知識、用藥安全行為及用藥配合度,所得資料以Stata統計軟體進行描述性統計及以序位邏輯斯迴歸模型(ordered logistic regression)分析其相關性。
結果:
低用藥配合度者占總樣本數六成,高用藥配合度僅將近一成,顯示大部分民眾用藥配合度不佳;用藥配合度與教育程度、工作狀況、用藥行為、健康危險因子中的合併慢性病及缺乏運動呈顯著相關。
結論:
本研究之結果可供醫療人員作為民眾用藥安全、衛教推動之參考,以提升民眾正確安全的用藥知識。
關鍵字: 用藥配合度、服藥順從性、Morisky量表
壹、 前言
臺灣全民健康保險自1995年開辦以來,納保率高達九成九,全民健保備受各國羨慕及肯定,除了保費低廉、給付多,更造就了自由、高可近性,便捷及低門檻的就醫環境,民眾可隨時取得醫療資源,不論在任何一間特約醫事服務機構皆能獲得醫療服務,也使得國內醫療浪費的三多(看病多、拿藥多、檢查多)等不適當的醫療問題日益嚴重。非理性的就醫用藥、頻繁逛醫院造成醫療資源浪費,已成為健保制度的龐大負擔。
民眾用藥配合度不佳造成藥物的浪費,不僅影響經濟、醫療資源,未按時的服藥亦會使疾病惡化,疾病癒後差,進而增加罹病率、住院率以及致死率1,以致於對國家經濟生產力造成沉重的負擔及衝擊,因此遵照醫囑服藥及避免醫療浪費為當前需探討的重要議題。
貳、 方法
本研究採結構式問卷量表,以Morisky用藥配合度量表去測量,配合人口學特徵、健康危險因子、用藥觀念及知識、用藥行為來進行分析與探討,結構式問卷中之問卷內容填答由個案自行填寫,若個案不識字或無法填答,則由研究者口述問卷內容,協助其填答問卷。本問卷採不記名方式,個人所有資料部份僅作為學術研究分析,回答內容均予以保密。所得資料以Stata統計軟體進行描述性統計及以序位邏輯斯迴歸模型(ordered logistic regression)分析其相關性。
收案條件如下: 一、20至100歲民眾;二、能以國、台語溝通;三、同意參與本研究計畫者。本研究自2019年03月15日起收案至2019年04月30日止,於北部某區域教學醫院藥物諮詢室、門診領藥處及一般民眾發放問卷,每位個案花費約20分鐘進行問卷調查及回收,共發出及回收416份問卷,去除填答不完整者共27份 ,總計收集389份有效問卷。
參、 結果
用藥配合度以Morisky用藥配合度量表(Morisky medication adherence scale)測量,得分≥ 3分定義為低用藥配合度, 得分1~2分為中等用藥配合度,得分0分則為高用藥配合度。
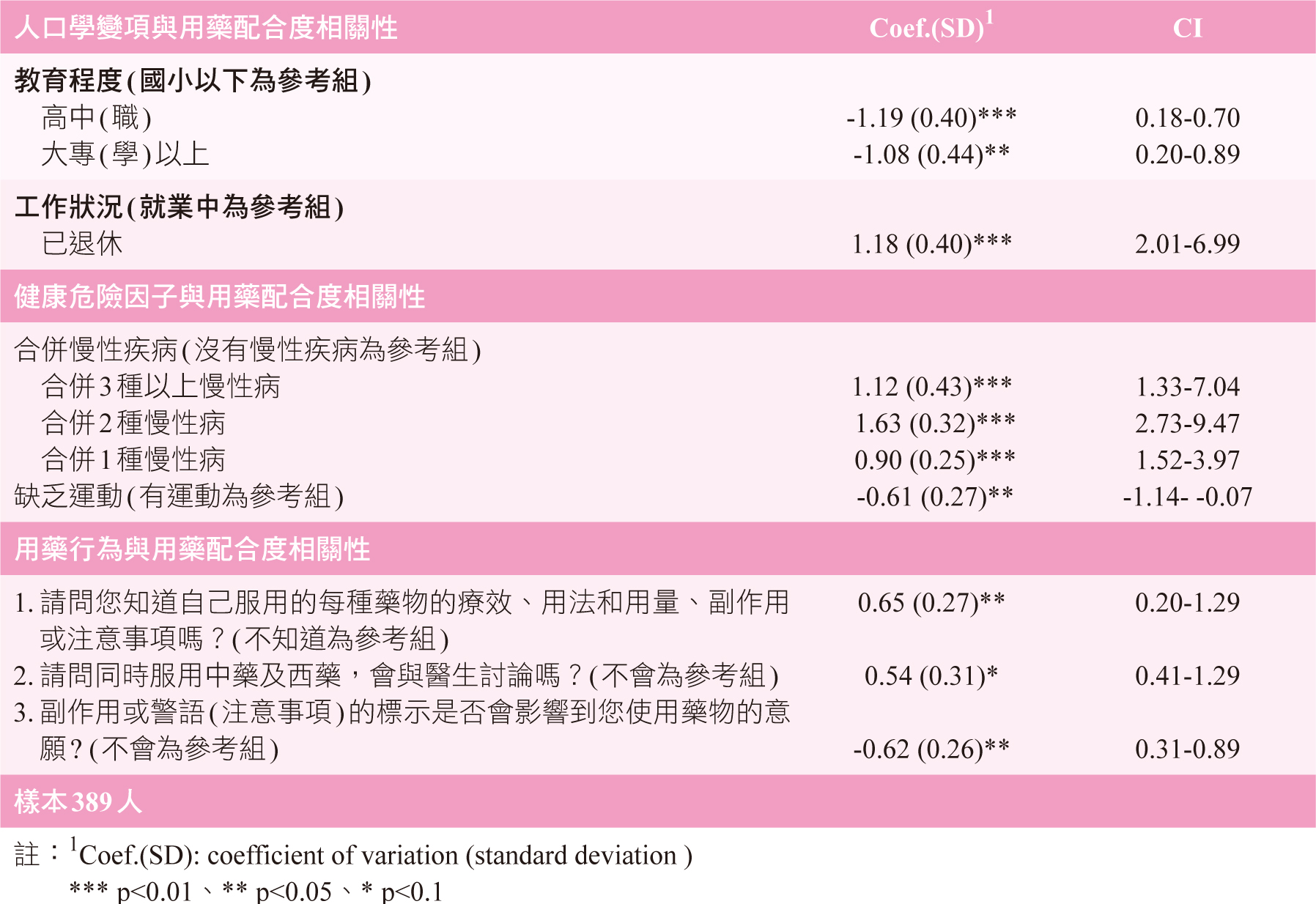
人口學變項與用藥配合度分析中(表一),教育程度大專(學)以上者,高用藥配合度佔5.1%,中等用藥配合度佔19%,低用藥配合度佔75.9%;教育程度高中(職)者,高用藥配合度佔2%,中等用藥配合度佔28.7%,低用藥配合度佔69.3%;教育程度國(初)中者,高用藥配合度佔 14.9%,中等用藥配合度佔28.4%,低用藥配合度佔56.7%;而教育程度國小以下者,高用藥配合度佔20.5%,中等用藥配合度佔42.2%,低用藥配合度佔37.3%。
表一 各變相與用藥配合度相關性
工作狀況未就業者,高用藥配合度佔4.8%,低用藥配合度佔66.7%。工作狀況已退休者,高用藥配合度佔17.5%,低用藥配合度佔38.5%;工作狀況就業中者,高用藥配合度佔4.4%,低用藥配合度佔78.4%。
合併1種慢性病者,高用藥配合度佔9.6%,低用藥配合度佔52.9%;合併2種慢性病者,高用藥配合度佔24.5%,低用藥配合度佔38.8%;合併3種以上慢性病者,高用藥配合度佔9.1%,低用藥配合度佔45.5%。缺乏運動者中,高用藥配合度佔4.6%,低用藥配合度佔77.1%。
研究結果發現,人口學變項與用藥配合度相關性中,教育程度為高中(職)及大專(學)以上者用藥配合度較差[高中(職) Coef. -1.19 (95%CI 0.18-0.70), p<0.01; 大專(學)以上Coef. -1.08 (95%CI 0.20-0.89), p<0.05 ],已退休者用藥配合度較佳(Coef. 1.18 (95%CI 2.01-6.99), p<0.01)。健康狀況與用藥配合度相關性中,合併慢性疾病用藥配合度較佳,而缺乏運動者較有運動習慣者其用藥配合度較佳。結果顯示用藥觀念及知識與用藥配合度間沒有顯著的差異。用藥行為與用藥配合度相關性中,用藥配合度與知道自己服用的每種藥物的療效、用法和用量、副作用或注意事項,同時服用中藥及西藥時,會與醫生討論者及副作用或警語(注意事項)的標示會影響到使用藥物的意願者,其用藥配合度較佳並具統計顯著差異。其中「知道自己服用的每種藥物的療效、用法和用量」者用藥配合度較不知道者佳;而「同時服用中藥及西藥,會與醫生討論」者用藥配合度較不會與醫師討論者佳;「副作用或警語(注意事項)的標示會影響到使用藥物的意願」用藥配合度較不會影響者差。
另本研究顯示造成剩餘藥物的前三大主要原因如下:因症狀改善後自行調整劑量佔26.7%;記性不佳、常忘記服藥佔23.4%;服藥時間不固定佔22.9%。且發現僅有42人(10.80%)有參加過用藥安全相關之宣導講座,其餘347人(89.2%)未參加過。
肆、 討論
用藥配合度會受到人口學變項、健康危險因子及用藥行為等影響。本研究顯示低用藥配合度者占總樣本數六成,高用藥配合度僅將近一成,顯示大部分民眾用藥配合度不佳。本研究中低用藥配合度者佔62.47%,與文獻所提出有一半以上比例的民眾屬用藥配合度不佳之情形一致2。根據研究用藥配合度不佳的原因非單一因素所造成,影響因素包括病人的經濟狀況、病人知識、給藥方法、副作用焦慮和醫病間的關係等3。
一、用藥配合度與人口學特徵相關分析
人口學特性在用藥配合度的相關研究上具有一定的影響程度,本研究經相關統計分析顯示,用藥配合度與教育程度、工作狀況呈顯著相關,教育程度越高者用藥配合度越差,會看到這個違反直覺結果的一個可能因素,是因為樣本數過低的關係所致。教育程度如何影響用藥配合度的結果,也可能存在估計上的內生性,因此值得未來持續進行研究與討論。
已退休者用藥配合度也較好,有研究者發現,忙碌的生活型態會影響用藥配合度,推論其原因就業中較已退休者忙碌,容易因此而忘記服藥。另外性別、年齡、居住狀況對用藥配合度並沒有顯著的影響。有學者提出,年齡與用藥配合度之間有相關性,年齡較高的高血壓病人,其用藥配合度較高4,大多數研究也發現老年人用藥配合度較年輕人佳5。
有研究發現性別亦會影響用藥配合度,女性之用藥配合度也較男性佳6。再者,教育程度越高,其用藥配合度也越好。經濟狀況越佳者用藥配合度較高1。但亦有研究指出,用藥配合度和年齡、性別、種族、婚姻關係、經濟狀況、教育程度等無直接影響7,8。但國內研究發現性別和用藥配合度無關7。另國外的研究指出,獨居或自力更生的老年人具有較低的用藥配合度9。
二、健康危險因子與用藥配合度相關分析
用藥配合度與合併慢性病及缺乏運動有顯著的相關,合併越多慢性病者有較好的用藥配合度,缺乏運動者用藥配合度較差,其他飲酒及吸菸無顯著相關。研究顯示高血脂病人其心血管危險因子越多者,用藥配合度越佳4。曾有研究顯示因醫師會針對較多慢性病者給予加強衛教,這也是共病症較多的病人用藥配合度較高的因素。相反的,有研究指出共病症越多者,用藥品項數越多,用藥時間及頻率更加複雜,藥物副作用可能更明顯,且醫療花費也越高,因此用藥配合度將隨之降低10。共病症越多的病人,身體狀況越差,對於疾病的處理方式更為消極,用藥配合度通常會更差11。因此,共病症數量與用藥配合度互為因果,形成惡性循環。
另外,研究發現健康危險因子包括吸菸、飲酒、缺乏運動等,亦會影響用藥配合度,吸菸者用藥配合度較不吸菸者更差;飲酒與用藥配合度較差有關。這可能是因為存在健康危險因子的病人,通常對健康及所罹患的疾病認知不足,而病人對健康認知及態度是影響用藥配合度的重要因素之一8,故此類病人用藥配合度較差。
推論本研究大都為藥物諮詢的病人,相對於一般病人對自我的健康認知及態度較佳,即使在多病共存的狀況下,醫師加強衛教後,病人用藥配合度相對也提升。
三、用藥觀念及知識與用藥配合度相關分析
本研究顯示,用藥觀念及知識與用藥配合度沒有顯著的相關性。但有研究指出對藥物知識及認知程度越高者,其用藥配合度也越高,推論原因為藥物知識越好者才會放心按時服藥12。本研究可能因個案間變異性不大而無顯著相關性,但臨床醫療人員亦應評估病人對疾病及藥物知識,提供適切的藥物諮詢及衛教,導正錯誤的觀念,以增進病人正確的用藥知識。
四、用藥行為與用藥配合度相關分析
用藥行為中的「知道自己服用的每種藥物的療效、用法和用量、副作用或注意事項」、「同時服用中藥及西藥,會與醫生討論」其用藥配合度較佳。相反的,認為「副作用或警語(注意事項)的標示會影響到使用藥物的意願」者其用藥配合度較差。而「會不會主動告訴醫師或藥師正在服用其他藥物、罹患其他疾病及自己曾發生過敏的藥物」及「服用藥物時是否會先看藥袋上的標示再服用」無顯著相關,及可能因病人長期固定看診及服藥,加上個案間變異性不大,難以顯現出與用藥配合度之關係。
本研究顯示「同時服用中藥及西藥,會與醫生討論」者用藥配合度較佳。而國內外學者研究發現良好的醫病關係,病人用藥配合度才會高12,有愈良好的溝通、信任及共同決策的醫病關係,用藥配合度也較高13。當病人感受到醫療專業人員提供舒適、令人愉悅的照護,相對的用藥配合度也會提高14。
伍、 結論
本研究中發現造成剩餘藥物的前三大主要原因為因症狀改善後自行調整劑量、記性不佳,常忘記服藥及服藥時間不固定。其中教育程度、工作狀況、健康危險因子及用藥行為會顯著影響用藥配合度,醫療人員可依據病人教育程度、共病症、是否為退休人士等特性,提供其個人化衛教與照護。本研究顯示民眾參與用藥安全講座較不熱絡,此可以藉由衛教、宣導加強民眾正確用藥,以提升民眾的用藥安全知識及行為。
Study on Patients’ Medication Behaviors and Medication Adherence
Yi-Ting Huang1, Ji-Tian Sheu2, Hsiao-Lin Chang1,
Chiu-Jen Wu1
1Department of Pharmacy, Taipei Hospital,
Ministry of Health and Welfare
2Department of Health Care Management, Chang
Gung University
Abstract
Objective: According to statistics, up to 136 tons of drugs expire in Taiwan annually. Wastage of drugs indicates the wastage of health care resources. When drugs are recovered, most are expired, and some are completely unopened. This study investigated patients’ medication behaviors and medication adherence.
Methods: In this cross-sectional correlation study, data were collected using structural questionnaires, and samples were collected from the northern population in Taiwan. The questionnaire included questions regarding basic case data, medication concepts and knowledge, medication behaviors, and medication adherence. The descriptive statistics were collected using Stata statistical software and analyzed using ordered logistic regression.
Results: Low-medication patients accounted for 60% of the total sample, and high-medication patients accounted for only nearly 10%, indicating that the majority of people exhibited poor medication adherence. The relevant factors were the degree of drug use, the degree of education, work status, medication behavior, and health risks. The presence of chronic disease and lack of exercise were significantly associated with poor medication adherence.
Conclusions: The study results can be used as a reference by medical personnel for the promotion of health education and safety among the public to improve the medication knowledge of the people.
參考資料:
1. 劉淑娟:罹患慢性病老人服藥遵從行為及其相關函素之探討。護理研究1999;7:581-593。
2. Lee JK, Grace KA, Taylor AJ: Effect of a pharmacy care program on medication adherence and persistence, blood pressure, and low-density lipoprotein cholesterol: a randomized controlled trial. JAMA 2006;296(21):2563-2571.
3. Rajpura J, Nayak R: Medication adherence in a sample of elderly suffering from hypertension: evaluating the influence of illness perceptions, treatment beliefs, and illness burden. J Manag Care Pharm 2014; 20(1):58-65.
4. Natarajan N, Putnam W, Van Aarsen K, et al: Adherence to antihypertensive medications among family practice patients with diabetes mellitus and hypertension. Can Fam Physician 2013; 59(2):93-100.
5. Adamson AS, Suarez EA, Gorman AR: Association between method of prescribing and primary nonadherence to dermatologic medication in an urban hospital population. JAMA dermatology 2017;153(1): 49-54.
6. Jackevicius CA, Li P, Tu JV: Prevalence, predictors, and outcomes of primary nonadherence after acute myocardial infarction. Circulation 2008;117(8):1028-36.
7. 陳業勝、廖上智、邱春吉等:南部某地區醫院之三高病患對於降血壓藥物服藥順從性評估。臺灣臨床藥學雜誌2012;20:275-284。
8. Osterberg L, Blaschke T: Adherence to medication. N Engl J Med 2005; 353(5):487-497.
9. Yiannakopoulou EC, Papadopulos JS, Cokkinos DV, et al: Adherence to antihypertensive treatment: a critical factor for blood pressure control. Eur J Cardiovasc Prev Rehabil 2005;12(3):243-249.
10. Lo SH, Chau JP, Woo J, et al: Adherence to antihypertensive medication in older adults with hypertension. J Cardiovasc Nurs 2016;31(4):296.
11. Lam CL, Lauder IJ: The impact of chronic diseases on the health-related quality of life (HRQOL) of Chinese patients in primary care. Fam Pract 2000;17(2):159-166.
12. Chambers S, Raine R, Rahman A, et al: Factors influencing adherence to medications in a group of patients with systemic lupus erythematosus in Jamaica. Lupus 2008;17(8):761-769.
13. Polinski J, Kesselheim A, Frolkis J, et al: A matter of trust: patient barriers to primary medication adherence. Health Educ Res 2014;29(5):755-763.
14. Wroth TH, Pathman DE: Primary medication adherence in a rural population: the role of the patient-physician relationship and satisfaction with care. J Am Board Fam Med 2006;19(5): 478-486.
通訊作者:黃意婷/通訊地址:新北市新莊區思源路127號
服務單位:衛生福利部臺北醫院藥劑科/聯絡電話:(O) 02-2276-5566 ext2111