摘要
癌症患者接受化療引起嗜中性白血球低下期間所出現的發燒,可能是潛在嚴重感染的唯一症狀,因為當下發炎的症狀和表徵沒有表現得很明顯;而免疫低下卻常常是癌症患者治療期間死亡的重要因素之一,所以我們有必要知道,癌症發燒患者感染的風險及所需的抗生素治療。本文針對美國傳染病學會 (Infectious Diseases Society of America,IDSA) 2010年更新的治療指引作介紹,且加入台灣地區之特殊考量。
關鍵字:嗜中性白血球低下發燒 (febrile neutropenia)、neutropenic patients with cancer、antimicrobial agents
壹、前言
化療引起的嗜中性白血球減少症 (neutropenia) 常出現發燒,大約10-50%的實體瘤患者和大於80%的造血系統惡性腫瘤患者,在≥1個化學治療週期時會發生與 neutropenia 有關的發燒1。大多數患者無明顯感染來源的證據,只有20-30%的發燒事件有臨床確診的感染發生;常見的感染部位包括腸道、肺和皮膚。所有患者中有10-25%發生菌血症,其中大多數發生於長期或嚴重的 neutropenia 之情形下 (absolute neutrophil count,ANC<100 cells/mm3)。以下針對2010年 IDSA 更新的治療指引作介紹2,且加入台灣地區之特殊考量3。
貳、流行病學
目前 coagulase-negative staphylococci 是最常見的血液分離菌株 (見表一)4-5;Enterobacteriaciae (例如 Enterobacter species、Escherichia coli 和 Klebsiella species) 和 non-fermentative 革蘭氏陰性桿菌 (例如 Pseudomonas aeruginosa 和 Stenotrophomonas species) 較少被分離出來。
抗藥性革蘭氏陰性菌屬引起的感染不斷增加,其中 extended-spectrum β-Lactamases (ESBL) 的基因,主要來自 Klebsiella species 和 Escherichia coli,在 β-lactam 類抗生素廣泛產生抗藥性。這些 ESBL 病原菌往往只對 carbapenem 類藥品敏感,例如 imipenem 或 meropenem。然而已有產生 carbapenemase 的 Klebsiella species 和 P. aeruginosa 分離菌株引起 carbapenem 類抗藥性感染的案例。
此外,抗藥性革蘭氏陽性病原菌,例如 methicillin-resistant staphylococcus aureus (MRSA) 和 vancomycin-resistant enterococci (VRE) ,越來越普遍,其發生率分別占20%和50%或更高。Streptococcus pneumoniae 和 viridans group streptococci 對 penicillin 產生抗藥性的菌株雖少見,但會引起嚴重感染。
Neutropenia 早期或初次發燒原因極少由黴菌引起,但可見於經驗性抗生素治療第1周後。主要致病菌是 candida,可能會引起黏膜表淺感染 (例如:鵝口瘡);化療引起的黏膜炎也會破壞這一層屏障,進而使 candida 進入血液,造成深部組織感染。其他如 aspergillus,一般在 neutropenia ≥ 2 周後才有可能引起鼻竇和肺部感染而威脅生命,絕大多數患者,找不到感染部位,也無陽性培養結果。儘管如此,還是建議對每位發燒患者於臨床症狀出現後 (例如2小時內) 立即使用經驗性抗生素治療,因為患者的感染有可能迅速進展。
表一 嗜中性白血球減少症患者的常見細菌病原體
常見革蘭氏陽性病原菌 |
Coagulase-negative staphylococci |
Staphylococcus aureus,including methicillin-resistant strains |
Enterococcus species,including vancomycin-resistant strains |
Viridans group streptococci |
Streptococcus pneumoniae |
Streptococcus pyogenes |
常見革蘭氏陰性病原菌 |
Escherichia coli |
Klebsiella species |
Enterobacter species |
Pseudomonas aeruginosa |
Citrobacter species |
Acinetobacter species |
Stenotrophomonas maltophilia |
參、適用經驗性抗生素治療之發燒患者
一、一般把預期時間較長 (>7天) 及嚴重的 neutropenia (接受細胞毒性化療後 ANC ≤ 100 cells/mm3) 和/或明顯的內科併發症 (包括低血壓、肺炎、新發腹痛,或神經系統變化者) 認定為高風險患者,這類患者應該入院接受治療;而低風險是指,包括預期時間較短 (≤ 7天) 的 neutropenia 患者,或無及少有併發症者,適合口服經驗性抗生素治療。
二、高風險患者需要住院使用靜脈注射的經驗性抗生素治療;建議單獨用 anti-pseudomonal 類藥品,例如 cefepime,carbapenem (meropenem 或 imipenem-cilastatin),或 piperacillin-tazobactam 治療。也可在此基礎上合併使用其他不同機轉之抗生素 (aminoglycosides,fluoroquinolones,和/或 vancomycin) 做為有併發症 (例如低血壓和肺炎)、疑似有或確診為抗生素抗藥性時的治療。
三、不建議 vancomycin (或其他抗需氧革蘭氏陽性球菌藥品) 作為標準初始抗生素治療組合的一部分。但如有特定臨床適應症,包括疑為導管相關感染、皮膚和軟組織感染、肺炎、或血流動力學不穩定時,才考慮使用這些藥品。
四、對於有下列抗藥性微生物感染危險的患者,尤其是患者病情不穩定或血液培養結果陽性而懷疑為抗藥性細菌感染時,可以考慮修改初始的經驗性治療。這些抗藥性微生物包括 MRSA、VRE、ESBL 的革蘭氏陰性細菌和產生 carbapenemase,包括 Klebsiella pneumonia carbapenemase (KPC) 在內的微生物。
(一) MRSA:考慮早期使用 vancomycin、linezolid 或 daptomycin。(二)VRE:考慮早期使用 linezolid 或 daptomycin。(三)ESBLs:考慮早期使用 carbapenem。(四)KPCs:考慮早期使用 polymyxin-colistin 或 tigecycline。
五、大多數 penicillin 過敏的患者可耐受 cephalosporins,但有抗體誘發型的立即性過敏反應者 (例如蕁麻疹和支氣管痙攣) 應給予其他類的用藥組合,例如 ciprofloxacin 合併 clindamycin,或 aztreonam 加上 vancomycin,且應避免使用 β-lactam 和 carbapenem 類抗生素。
六、已感染而無發燒之 neutropenia 患者,應視為高風險患者治療。
七、低風險患者應在門診或住院病房接受初始口服或靜脈經驗性抗生素治療;如果符合特定的臨床標準,可將其改為門診口服或靜脈治療。
(一) 口服經驗性治療建議 ciprofloxacin 合併 amoxicillin-clavulanate。其他口服藥品,包括 levofloxacin,或單獨使用 ciprofloxacin,或 ciprofloxacin 合併clindamycin。(二) 已接受過 fluoroquinolone 類預防用藥仍感染的患者不應再使用 fluoroquinolone 類藥品治療。(三) 有持續性發燒或感染惡化的症狀者需再次住院或延長住院時間。
肆、 發燒期間更換抗生素的時機及更換方法
一、極少需要對病情穩定,但有無法解釋之持續發燒患者進行抗生素的經驗性更換;如果發現其他感染,則應相對調整抗生素。
二、如果先使用 vancomycin 或其他涵蓋革蘭氏陽性菌的抗生素,那麼在未發現革蘭氏陽性菌感染時,應於給藥2天後停用。
三、初始標準劑量的抗生素治療後,血流動力學仍不穩定者應使用能抑制抗藥性革蘭氏陰性、革蘭氏陽性和厭氧細菌及黴菌在內的廣效性抗生素。
四、初始靜脈或口服使用抗生素治療的低風險住院患者,在病情穩定的情況下,可以簡化其治療方法。
(一) 如果患者病情穩定且胃腸道吸收良好,可以將抗生素由靜脈使用改為口服用藥。(二) 只要能適當的隔離,符合低風險標準的住院患者可轉為門診靜脈或口服抗生素治療。如果持續發燒或於門診治療48小時後再發燒,建議再次住院,依高風險患者進行治療。
五、對有持續性發燒、接受4-7天廣效性抗生素治療且未找到感染源的高風險患者,應考慮使用經驗性抗黴菌藥品。
伍、經驗性抗生素治療療程
一、對於微生物感染患者,療程取決於特定的微生物和感染部位;適當的抗生素應至少持續用於整個 neutropenia 期間 (直到ANC ≥ 500 cells/mm3) 。如需要,用藥時間可再延長。
二、對無法解釋的發燒患者,建議初始治療持續至骨髓有明顯的恢復跡象,一般終點是ANC 增加超過500 cells/mm3。
三、另外,如果適當的療程已經結束,已證實感染的所有症狀和表徵消失,但仍有 neutropenia 的患者,再次口服 fluoroquinolones 預防性用藥,直到骨髓功能恢復。
陸、抗生素預防給藥的時機及用藥
對預期持續時間較長及嚴重的 neutropenia (ANC ≤ 100 cells/mm3超過7天) 高風險患者,考慮 fluoroquinolones 預防性用藥。Levofloxacin 和 ciprofloxacin,二者近乎等效,但 levofloxacin 更常用於口腔黏膜炎相關的 invasive viridans group streptococci 感染的情形。
柒、經驗性或預防性使用抗黴菌治療
一、高風險
(一) 預防性用藥中通常不建議 fluoroquinolone 作為抗革蘭氏陽性菌的藥品。(二) 對於預期 neutropenia <7天的低風險患者,不建議預防性用藥。(三) 對於使用抗生素4-7天後仍有持續性或反復發燒的患者,以及預期 neutropenia 總時間 >7天者,應考慮經驗性抗黴菌治療及進行侵犯性黴菌感染的檢查。已經接受預防性抗黴菌用藥的患者,可以考慮換用另外一種不同種類的抗黴菌藥品靜脈給藥。(四) 對於高風險患者,可預防性使用抗黴菌藥品。在使用廣效性抗生素治療4-7天後仍發燒,但病情穩定,臨床上無黴菌感染的胸部、鼻竇症狀,侵犯性黴菌感染檢測結果為陰性,且未從身體任一部位檢出黴菌 (例如 candida 和 aspergillus 屬) 的患者,可以停用抗黴菌藥品。如果發現可能有侵犯性黴菌感染的這些症狀時,應考慮使用抗黴菌治療。
二、低風險
低風險患者的侵犯性黴菌感染發生率低,因此不建議常規使用經驗性抗黴菌藥品治療。
捌、預防性抗黴菌用藥及給藥時機
一、高風險
(一) 念珠菌感染預防給藥建議用於 invasive candida 感染的高危險患者,例如異體造血幹細胞移植 (hematopoietic stem cell transplantation,HSCT) 受贈者和因急性白血病接受密集誘導緩解或救援性化學治療患者,fluconazole、itraconazole、vorionazole、posaconazole、micafungin 和 caspofungin 都是可選用藥。(二) 對於≥13歲、正接受密集化療、無預防給藥且 invasive aspergillus 感染發生危險性高的急性骨髓性白血病 (acute myelogenous leukemia,AML) 或骨髓異常增生症候群 (myelodysplastic syndrome,MDS) 患者,應優先考慮使用 posaconazole 作為預防用藥。移植前 invasive aspergillus 感染之預防用藥的有效性還未被證明。然而,對於以前發生過 invasive aspergillus 感染,預期 neutropenia 持續至少2周,或就在 HSCT 前有較長時間的 neutropenia 患者,建議使用抗黴菌藥品。
二、低風險
預防性抗黴菌用藥不建議用於預期 neutropenia <7天的患者。
玖、 抗病毒的預防性治療及因病毒感染所需的抗病毒治療
一、HSCT 或白血病誘導治療後出現的單純皰疹病毒 (herpes simplex viruses,HSV) 血清學陽性患者應接受 acyclovir 抗病毒預防。
二、僅在顯示有活動性病毒感染時,才行 HSV 或水痘帶狀皰疹病毒 (varicella-zoster virus,VZV) 感染的抗病毒治療。
三、呼吸道病毒檢測包括流感、副流感、腺病毒、呼吸道融合病毒 (respiratory syncytial virus,RSV) 和人類間質肺炎病毒及胸部X光檢查適用於有上呼吸道症狀 (例如鼻炎) 和/或咳嗽的患者。
四、建議正接受治療的所有腫瘤患者,每年接種流感疫苗。疫苗接種的最佳時機尚未確定,但血清學反應在化療週期 (上一次治療後>7天) 或化療開始前>2周間可能為最佳。
五、如果感染病毒株無抗藥性,對流感病毒感染應給予 neuraminidase 抑制劑治療。在流感暴露或爆發情形下,有類流感疾病表現的 neutropenia 患者應接受經驗性治療。
六、不應對有上呼吸道疾病的 neutropenia 患者的 RSV 感染進行常規治療。
拾、台灣的特殊情形
台灣地區結核病的傳染每年仍有約一萬三千名的新發個案,在38種報告傳染病中,結核病的病人數即約占了70%,因此對罹患肺結核的 febrile neutropenia 患者,結核病之診斷與治療 (如圖一)也應該是必須列入考慮的重點。
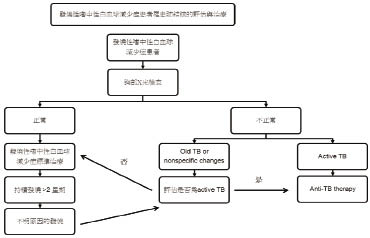
圖一 febrile neutropenia患者,結核病之診斷與治療
拾壹、結論
IDSA 2010 更新的臨床指引,對癌症患者 febrile neutropenia 之治療與預防提供了更多資訊,然而抗生素的治療有地域性的差異性,須把本地流行的微生物種類納入考量,疾病的治療才能完整周全。
參考資料:
1. Klastersky J. Management of fever in neutropenic patients with different risks of complications. Clin Infect Dis 2004; 39(Suppl 1):S32-7.
2. Clinical Practice Guideline for the Use of Antimicrobial Agents in Neutropenic Patients with Cancer: 2010 Update by the Infectious Diseases Society of America
3. Guidelines for the use of antimicrobial agents in patients with febrile neutropenia in Taiwan. J Microbiol Immunol Infect. 2005;38:455-457.
4. Zinner SH. Changing epidemiology of infections in patients with neutropenia and cancer: emphasis on gram-positive and resistant bacteria. Clin Infect Dis 1999; 29:490-4.
5. Wisplinghoff H, Seifert H, Wenzel RP, et al: Current trends in the epidemiology of nosocomial bloodstream infections in patients with hematological malignancies and solid neoplasms in hospitals in the United States. Clin Infect Dis 2003; 36:1103-10.
The Use of Antimicrobial Agents in Febrile Neutropenia
Chun-Te Ho1, Hao-Yung Chang1, Yu-Ching Liu1, Yung-Rung Lai1, Min-Ling Tsai2
Department of Pharmacy1, Department of Medicine2, Chung Shan Medical University
Abstract
Fever during chemotherapy-induced neutropenia may be the only indication of a severe underlying infection, because signs and symptoms of inflammation typically are attenuated. We must be keenly aware of the infection risks and antimicrobial therapies required for management of febrile patients through the neutropenic period.

