摘要
褥瘡在長期照護或醫院照護是很常見的問題,褥瘡是由於軟組織長期被壓迫進而引起局部組織損傷,甚至導致嚴重的感染。褥瘡可能會造成病人預後不佳、長期住院、醫療成本的增加。褥瘡的治療目標需依其不同的分期給予治療,其處置包括減少危險因子,依潰瘍的程度作局部傷口照護或清瘡處理。本篇文章主要討論褥瘡傷口照護與處理原則。
關鍵字:bedsore、decubitus ulcers、pressure ulcers
壹、前言
褥瘡 (bedsore) 又稱為壓瘡 (pressure ulcer) 或臥瘡 (decubitus ulcer),在長期照護或醫院照護是很常見的問題,褥瘡是由於軟組織長期被壓迫進而引起局部組織損傷,甚至導致嚴重的感染。一般發生於骨頭突出部或其皮膚組織,病人往往因潛在疾病造成長期臥床或行動不便而產生1。褥瘡可能會造成病人預後不佳、長期住院、醫療成本的增加,因此如何預防與治療褥瘡是非常重要的。
貳、流行病學
關於褥瘡的盛行率因醫療機構有所差異,一般於急性醫院盛行率為3-15%2,3,護理之家發生率約10-35%4,至於居家照護的盛行率則不清楚。危險因子包括老年、行動不便、中風、癌症、糖尿病、免疫力較差、脊椎損傷、營養缺乏、大小便失禁等慢性病之病人。
參、臨床表徵與診斷
褥瘡主要發生於受壓迫的部位及其皮膚組織,一般較常發生於骶骨 (sacrum)、後腳跟、坐骨結節 (ischial tuberosities)、大粗隆 (greater trochanters)、外踝 (lateral malleoli),其中最常發生於骶骨1。首先須與糖尿病、靜脈或動脈血循不良、蜂窩性組織炎的相關傷口作區分,以確認治療的方法:一、糖尿病引起的傷口:一般與神經病變有關,大部分發生在足部 (如:蹠骨、腳趾)。二、靜脈血循不良:一般發生於下肢脛骨,並伴隨有疼痛的問題。三、動脈血循不良:發生部位為腳踝,傷口一般是乾燥且較蒼白,並會感到疼痛。
依國際褥瘡學會 (National Pressure Ulcer Advisory Panel) 將褥瘡分為四期 (圖一)5:第一期:皮膚完整但骨頭突出部位皮膚發紅,若病人皮膚較黝黑,一般較難辦別。第二期:皮膚表皮破皮並看得到粉紅色的潰瘍,但傷口未出現黏液或滲出物。第三期:較深皮膚表皮破皮並看得到脂肪組織,且傷口出現黏液或滲出物。第四期:深部皮膚表皮破皮並看得到脂肪組織、肌腱或骨頭,且傷口出現黏液或滲出物。無法分期:皮膚破皮並伴隨有黏液 (如黃色、綠色、褐色、黑色等) 或結痂。
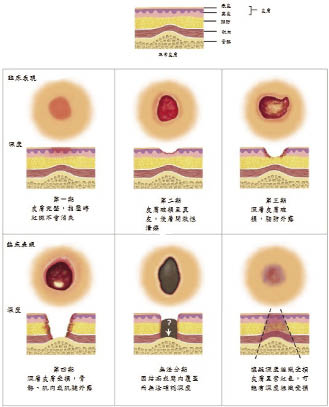
圖一 褥瘡的分期5
肆、致病機轉
導致褥瘡的原因非常複雜,包括病人本身的共病與外在因子即影響皮膚的破壞力 (如:壓力、剪力、摩擦力、局部潮溼) 的影響。褥瘡與病人的潛在疾病息息相關,若病人因疾病導致失智 (無法表達)、行動不便、營養缺乏1,6,使得局部組織受壓迫,若壓力超過微血管壓力 (正常壓力為32 mmHg) 就有可能產生血循受阻及缺氧,由於無法提供足夠的氧氣與營養給局部組織,進而造成組織損傷或壞死。若病人伴隨有尿或大便失禁,更可能造成進一步的感染。所謂的剪力是指當重力導致病人下滑時,其皮膚因拉扯所導致的傷害,而病人若因為行動不便、躁動,當更換姿勢或移動時,也可能因皮膚與接觸面產生摩擦而受損。
伍、治療
褥瘡的治療目標需依其不同的分期給予治療,其處置包括減少危險因子,適時地更換病人的姿勢,給與良好的支撐減壓,依潰瘍的程度作局部傷口照護或清瘡處理,傷口合併有感染的狀況時,可配合給予局部抗生素,若感染惡化成蜂窩性組織炎、骨髓炎、菌血症等,須考慮使用全身性抗生素治療1,6,另外可嘗試其他輔助治療 (傷口減壓治療、高壓氧治療等),由於傷口癒合需要較長時間,於治療期間須監測傷口癒合情況,以調整臨床的處置。
一、臨床處置 (圖二)6
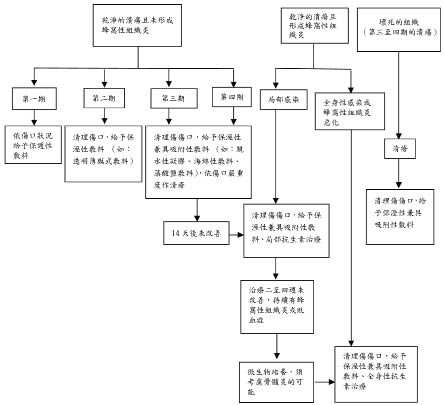
圖二 褥瘡臨床處置6
第一期:若發現局部皮膚發紅時,須加強預防措施如:更換病人姿勢以及局部減壓,以免傷口進一步惡化。
第二期:一般需要封閉性或半滲透性的敷料以增加傷口的保濕度,此時應避免溼至乾的敷料 (Wet-to-dry dressings),因為此時傷口不需要清瘡。所謂溼至乾的敷料是指生理食鹽水浸濕紗布後擰乾,打散,再填塞進有深度的傷口,接下來再覆蓋乾的紗布。
第三期或第四期:治療傷口的感染且適時地清瘡,並給予敷料幫助傷口的癒合。
二、敷料
主要功能為保護傷口、避免傷口汙染、調整傷口的乾濕度進而促進傷口的癒合。若傷口太乾,可能使角質細胞、纖維原細胞 (fibroblasts)、其他生長因子無法覆蓋在傷口上而影響癒合,因此可藉由敷料達到保濕的效果;若傷口太溼,可能使傷口腐爛惡化。市面上的敷料琳瑯滿目,主要依傷口的滲出物及狀況來選擇,對於其保溼度可以透溼性 (moisture vapor transmission rate) 簡稱 MVTR 為指標1,一般紗布其透溼度超過每天1200 g/m2,而敷料其透溼性每天可以小於840 g/m2。
(一)潰瘍傷口並伴隨滲出物
1.藻酸鹽敷料 (alginates):透溼性每天介於800-5000 g/m2,具有中度吸附性,可吸收滲出物並可保濕幫助傷口癒合。2.海綿性敷料 (foams):透溼性每天介於800-5000 g/m2,具有高度吸附性,可依傷口修剪大小,對於腐爛的傷口可吸附其滲出物。3.親水性纖維敷料 (hydrofibers):具有高吸附性,可吸收滲出物並可保濕幫助傷口癒合。
(二)乾燥傷口
1.食鹽水溼紗布 (saline moistened gauze):可維持溼度。2.透明薄膜式敷料 (transparent films):針對第3-4期的傷口可搭配其他敷料,作為次要敷料 (secondary dressings)。也可單獨使用於第1-2期的傷口。3.親水性敷料 (hydrocolloids):透溼性每天小於300 g/m2,具有保濕與自我分解性的清瘡 (autolytic debridement)。4.親水性凝膠 (hydrogels):透溼性每天介於800-5000 g/m2,為含水性較高的聚合物,可用於乾性腐爛且較少滲出物的傷口。
三、感染
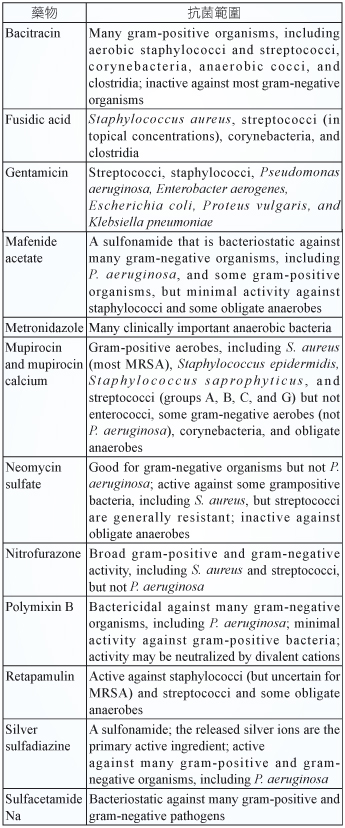
褥瘡可能受微生物汙染、移生 (colonization) 甚至導致感染,若僅為汙染或移生時,僅須做傷口照護與清潔,清潔傷口時應避免使用碘酒或醋酸,因為可能會破壞肉芽組織影響癒合。若為感染傷口可能出現紅腫熱痛的情況,一般感染大部分為皮膚的表皮微生物革蘭氏陽性菌為主,另外也要考慮革蘭氏陰性菌以及厭氧菌,也可做細菌的培養再依結果將抗生素作進一步調整,可選擇局部性抗生素藥膏作傷口照護 (表一)7。若感染進一步發展成蜂窩組織炎、骨髓炎等,須立即使用全身性抗生素作治療,並依傷口作清瘡處理。一般療程因傷口狀況調整,若為皮膚軟組織的感染可治療二週,骨髓炎則需要治療4-6週後,再觀察病人狀況來調整療程。
表一 局部抗生素抗菌範圍7
四、清瘡1,7
由於壞死的組織可能會造成微生物增生或形成生物膜 (biofilm),清瘡可去除壞死組織以及生物膜,以幫助傷口癒合,若傷口有腐肉或較厚的結痂,可利用清瘡清除。清瘡的方法有很多種,一般以手術刀作刮除或使用敷料來去除腐肉 (如:透明薄膜式敷料、親水性敷料、親水性凝膠、溼至乾的敷料),一旦壞死組織清除並開始產生肉芽組織,則不可再進行清瘡。嚴重褥瘡甚至需要手術將壞死部位作切除,並以皮瓣作修補。
五、臨床監測及檢測
(一)臨床監測
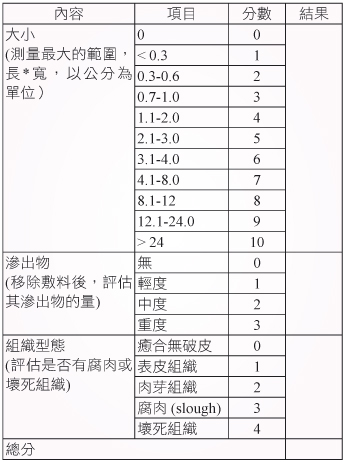
傷口癒合的評估有很多種,其中以傷口癒合評估表 (Pressure Ulcer Scale for Healing,PUSH) 最常用 (表二)8,治療前可先評估傷口的狀況,治療過程中若分數減少表示傷口癒合狀況改善,反之則傷口開始惡化,另外需注意病人是否有疼痛問題,有關疼痛控制須留意病人是否於傷口護理時疼痛,或因傷口造成長期的疼痛問題,再適時地投與止痛藥。
表二 褥瘡傷口癒合評估表 (PUSH)
(二)血液檢測與組織培養
針對營養的部分須評估病人蛋白質、熱量、維生素及礦物質的攝取是否適當,可監測血液中的白蛋白、血清前白蛋白 (prealbumin) 以作為評估營養狀態。另外若傷口持續惡化須考量重新作細菌培養以及清瘡的必要性。
陸、預防
由於褥瘡可能造成病人飽受折磨、增加住院天數以及醫療成本的負擔,因此預防褥瘡是很重要的,我們可藉由減少相關危險因子,適時地更換病人的姿勢,一般為每二小時翻身一次,可給與良好的支撐 (如:床墊、軟墊) 減壓,且不可將床頭搖高超過30度以減少局部壓力;另外需注意病人的營養是否充足,臨床研究發現身體質量指數 (BMI) 若小於25 kg/m2,較容易出現褥瘡,對於營養缺乏的病人適時的補充營養與維生素是需要的。
柒、結論
褥瘡無論於醫療院所、長期照護或居家是非常常見的問題,若可以治療病人的潛在疾病或改善危險因子,可減少褥瘡的發生。對於無法改善其共病或嚴重的褥瘡發生時,須與臨床醫療人員討論其治療計畫,針對預後不佳的病人須與病人家屬達到共識,以減少病人的痛苦為首要目標。
參考資料:
1. E. Foy White-Chu, Petra Flock, Bryan Struck, et al: Pressure Ulcers in Long-Term Care. Clin Geriatr Med 27 (2011) 241-258.
2. National Pressure Ulcer Advisory Panel and European Pressure Ulcer Advisory Panel pressure ulcer classification system, 2007. www.npuap.org
3. Bergstrom N, Braden B, Kemp M, et al: Multi-site study of incidence of pressure ulcers and the relationship between risk level, demographic characteristics, diagnoses, and prescription of preventive interventions. J Am Geriatr Soc. 1996;44(1):22-30.
4. Brandeis GH, Morris JN, Nash DJ, et al: The epidemiology and natural history of pressure ulcers in elderly nursing home residents. JAMA. 1990;264(22):2905-2909.
5. National Pressure Ulcer Advisory Panel. www.npuap.org (Accessed on December 2, 2008)
6. Daniel Bluestein, Ashkan Javaheri. Pressure Ulcers: Prevention, Evaluation, and Management. Am Fam Physician. 2008;78(10):1186-1196.
7. Benjamin A. Lipsky, Christopher Hoey. Topical Antimicrobial Therapy for Treating Chronic Wounds. Clinical Infectious Diseases 2009; 49:1541-9.
8. National Pressure Ulcer Advisory Panel. Version 3.0 Pressure Ulcer Scale for Healing (PUSH). www.npuap.org
9. Berlowitz DR, Brandeis GH, Morris JN, et al: Deriving a risk-adjustment model for pressure ulcer development using the Minimum Data Set. J Am Geriatr Soc. 2001;49(7):866-871.
Management of Bedsores
Ya-Lien Huang
Department of Pharmacy, Chang-Gung Memorial Hospital Linkou
Abstract
Bedsores are most commonly conditions encountered in patients acutely hospitalized or requiring long-term institutional care. Bedsores are lesions caused by unrelieved pressure that results in damage to the underlying tissue. It may cause poor prognosis, long term hospital stay, substantial costs to the health care system. Management of bedsores includes appropriate preventive measures, wound care and debridement, antibiotics use by clinical conditions. We discuss course of bedsores and management.

