摘要
Methimazole 為常見治療甲狀腺亢進的 thionamide 類藥物,而 methimazole 可能有皮疹、蕁麻疹、關節疼痛及腸胃道、血液等相關副作用,其中顆粒性白血球缺乏症 (agranulocytosis) 雖然罕見,卻是嚴重且可能致命的副作用。本案例為47歲女性患者,服用 methimazole 一個多月後因不明發燒及食慾改變就醫,檢驗值為白血球 (WBC) 0.3x103/μL,Neutrophil 為0.8%,懷疑可能是 methimazole 引起的 agranulocytosis,因而停用該藥,並給予抗生素 cefepime、G-CSF 治療,直到約13天後 WBC 和 Neutrophil 才逐漸恢復正常,且症狀緩解。
關鍵字:methimazole、agranulocytosis、案例報告
壹、前言
甲狀腺機能亢進 (Hyperthyroidism) 之治療主要依賴藥物治療來干擾甲狀腺荷爾蒙合成,最常用是 thionamide 類藥物,有 methimazole、carbimazole、propylthiouracil 三種1,其作用機轉是抑制碘有機化和抑制 iodotyrosine 相結合成為甲狀腺素,此外如 propylthiouracil 尚可抑制周邊四碘甲狀腺素 (tetraiodothyronine,T4) 轉變成三碘甲狀腺素 (triiodothyronine,T3)。其次也可實行手術或放射碘治療破壞腺體改變組織來治療。
抗甲狀腺藥物的優點是有效、方便、便宜,可控制患者病情,讓症狀得到緩解,且患者仍保有甲狀腺功能。然而抗甲狀腺藥物仍有許多副作用,如皮膚症狀 (癢疹、紅疹、蕁麻疹)、關節疼痛、關節炎、腸胃症狀等2,其中罕見但非常嚴重的是顆粒性白血球缺乏症 (agranulocytosis),報告指出其發生率約為0.1-0.5%,雖屬罕見,但致死率卻高達21.5%3,4。以下報告一個疑似 methimazole 引起顆粒性白血球缺乏症的案例。
貳、案例
一名47歲女性,在2013年6/13因為心悸前來本院就診,抽血檢驗發現 T4 > 30 ng/dL、TSH 0.01μIU/mL,醫師診斷為 Graves' disease,醫師處方 methimazole (5 mg) 2# bid 于患者。6/20複診後醫師提高 methimazole (5 mg) 至3# bid。6/28因不明發燒收住入院,此時白血球 (WBC):6.6x103/μL、Neutrophil:76.5%皆屬正常。因為胸部X光檢查發現胸腔積液,懷疑有肺炎,經使用 Ampicillin/Sulbactam 治療,之後生命現象趨於穩定在7/8出院,並處方methimazole (5 mg) 3# bid 繼續服用。7/27因不明發燒再度入院,此時 WBC:0.3 x103/μL、Neutrophil:0.8%,計算 ANC (absolute neutrophil counts) 為2.4/μL,懷疑是 methimazole 引起的 agranulocytosis,且併發嚴重感染,因而停用 methimazole,並給予 Granulocyte colony-stimulating factor (G-CSF) 治療 (7/27-8/12),同時使用廣效性針劑抗生素 cefepime 控制感染,直到8/7ANC 為126,爾後 ANC 逐漸上升 (圖一),8/12停用 G-CSF,病人也在8/15從加護病房轉入慢性照護病房繼續治療。
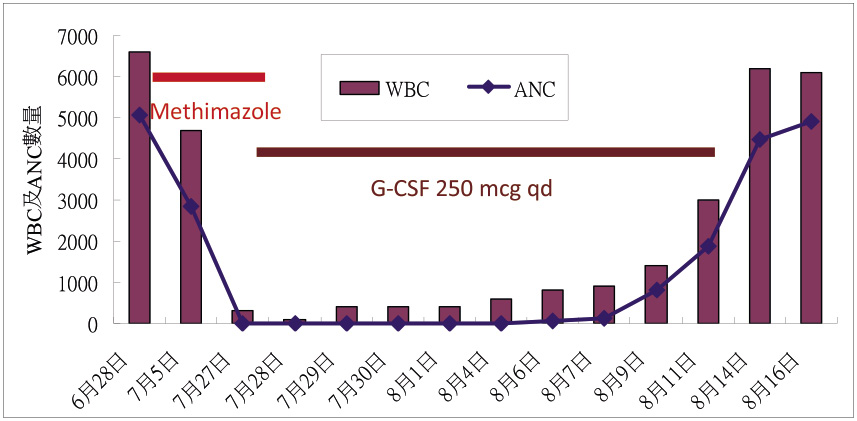
圖一 案例用藥史及 WBC、ANC 數量
參、討論
Agranulocytosis 是一種急性的顆粒性白血球缺乏症狀,定義為 absolute neutrophil counts (ANC) 小於100/μL。ANC 指嗜中性白血球 (neutrophil) 之多形核白血球 (segment) 及帶狀白血球 (band) 的數量,計算公式如下:ANC = (seg % + band %) x WBC。
由於顆粒性白血球可控制發炎反應,尚會吞噬和破壞外來物,當它數量急遽下降時代表免疫系統受到抑制,此時就容易遭受到嚴重感染甚至威脅生命3。本案第二次入院時,計算 ANC 是2.4/μL,可確診為 agranulocytosis。
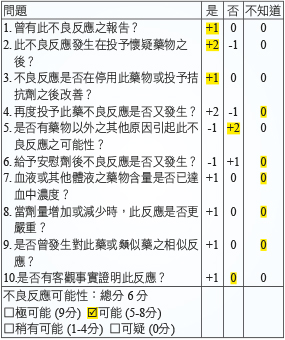
引起 agranulocytosis 的原因有自身免疫性疾病、骨髓疾病、化療或是藥物原因。許多藥物都會引起 agranulocytosis (表一)5,常見的有 thionamides、clozapine、ticlopidine、isotretinoin、carbamazepine 等,針對本案例藥師評估患者用藥史後,懷疑可能是 methimazole 所引起,再利用 Naranjio's algorithm 計分評估引起此藥物不良反應的可能性高低 (表二),計分內容如下:因為多篇文獻報告皆曾發表 methimazole 引起 agranulocytosis1-6,評估「是」得1分;本病人發生 agranulocytosis 是在服用 methimazole 後第45天,時序上符合投予藥物之後,評估「是」得2分;且在停用 methimazole 並給予 G-CSF 之後,不良反應有改善,評估「是」得1分;此外,經醫師診斷後並無其他原因可能引起 agranulocytosis,評估「否」得2分;其它項目大多評估為「不知道」得0分;計算後總分是6分,屬於「可能」等級。
表一 曾引起 agranulocytosis之 藥品*
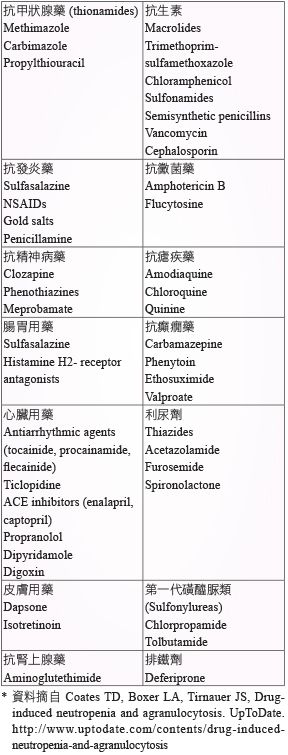
表二 Methimazole 引起 Agranulocytosis 之案例 Naranjio's Algorithm 評估表
Methimazole 引起的 agranulocytosis 非常罕見 (約0.1-0.5%),但卻非常嚴重,且常發生於開始用藥的治療前三個月內6,但也可能發生於長期 (> 一年) 治療的患者身上,所以不能輕忽7。日本的研究報告指出,發生的平均值為治療後第69天 (範圍很廣,從11天到233天都有)8。本案例發生 agranulocytosis 是服用 methimazole 後第45天,亦即在治療後前三個月內就發生,與文獻報告相符合。
有研究顯示,agranulocytosis 較常發生於每日服用 methimazole 超過40 mg 的年長患者 (> 40歲)9;另一個研究認為每日服用 methimazole 5-15 mg 和 > 20 mg,後者較常發生 agranulocytosis10。本案例每日服用 methimazole 30 mg,且患者47歲 (> 40歲),相對而言已具兩個危險因子,引起 agranulocytosis 風險自然較高。
罹患 agranulocytosis 之患者,有可能毫無症狀,或者突然發燒、顫抖、喉嚨痛等,且 WBC 會急速下降,本案例即有不明發燒及感染的相關症狀出現。一旦患者發生 agranulocytosis,治療方式首先是立即停用疑似藥品,並預防甲狀腺風暴的發生,然因免疫功能下降可能導致嚴重感染,所以需選用適當抗生素來經驗性治療,此處適當抗生素乃指靜脈注射之廣效抗生素,建議單獨選用 anti-pseudomonal 類藥品,如 piperacillin/tazobactam、cefepime、imipenem-cilastatin 或 meropenem;也可合併使用不同機轉之抗生素,如 aminoglycosides、fluoroquinolones,和/或 vancomycin 做為出現併發症 (如低血壓和休克)、疑似有或確診為抗生素抗藥性時之治療11。本案例即是選用 cefepime 來治療,實屬適當。一般在數日到二週左右,WBC 即可慢慢恢復到正常範圍內。G-CSF 可用來當作嚴重情況的輔助治療,建議劑量是5 μg /kg/day,G-CSF 是一種能夠刺激骨髓性細胞 (myeloid cells) 生長的細胞激素,可以加速白血球恢復,降低感染風險,但其效力目前還不確定12,13。本案例曾使用 G-CSF 250 μg 每日一次共16天,WBC 恢復正常的時間約在13天,與文獻報告相當。
在預防監測方面,有日本學者認為在服用 thionamide 前兩個月應該定期 (每兩週) 檢驗 WBC,有78%在症狀發生前,即可提早偵測出 agranulocytosis6,14,但是許多美國學者不建議常規檢驗 WBC,認為 WBC 是急速下降,就算定期監測也無太大幫助,認為重點應擺在教育患者觀察是不是有喉嚨痛或發燒的症狀,若有此症狀必須立即停藥並就醫觀察15。
肆、結論
本案例為服用 methimazole 第45天發生 agranulocytosis,而在6/13開始服用到7/27發生 agranulocytosis 之間曾有一次不明原因發燒入院,雖然當時 WBC 和 Neutrophil 皆為正常,但仍然要密切注意臨床症狀。藉由本案例提醒相關醫療人員,患者服用 methimazole 前需給予適當用藥指導,若有發燒、寒顫、喉嚨痛的症狀應立即停藥並迅速回診,期減少發生嚴重不良反應所造成的傷害。
Case of Suspect Methimazole Induced Agranulocytosis
Shu-Hsing Hsiao, Yu-Min Chen
Department of Pharmacy, Changhua Christian Hospital
Abstract
Objective: To demonstrate a case that suspected methimazole -induced agranulocytosis.
Methods: We present the history and long-term follow-up of a patient with Graves disease, including clinical and laboratory findings, and provide a brief review of the related literature.
Results: A 47-year-old woman with a history of Graves' disease presented with an absolute neutrophil count of 2.4/μL, and symptoms of an upper respiratory tract infection. She had been treated continuously with 30 mg methimazole for 45 days until her presentation with severe neutropenia. A thorough hematologic evaluation, including bone marrow biopsy, did not reveal an alternative cause for the agranulocytosis. After discontinuation of methimazole treatment and a short course of granulocyte colony-stimulating factor, she responded successfully with clinical improvement of her symptoms and resolved neutropenia.
Conclusion: Agranulocytosis, although rare, is a serious side effect of methimazole in patients with hyperthyroidism. According to this case and literatures review, it occurs almost exclusively during the first three months of treatment and is probably related to the drug dose. It is important to remain vigilant for signs of agranulocytosis throughout the course of treatment with methimazole.
參考資料:
1.Ross DS, Cooper DS, Mulder JE. Pharmacology and toxicity of thionamides. UpToDate http://www.uptodate.com/contents/pharmacology-and-toxicity-of-thionamides.
2. Cooper DS. Antithyroid drugs. N Engl J Med 2005; 352:905-17.
3. Andersohn F, Konzen C, Garbe E. Systematic review: Agranulocytosis induced by nonchemotherapy drugs. Ann Intern Med 2007; 146: 657-65.
4. Sheng WH, Hung CC, Chen YC, et al: Antithyroid-drug-induced agranulocytosis complicated by life-threatening infections. Q J Med 1999; 92: 455-61.
5. Coates TD, Boxer LA, Tirnauer JS, Drug-induced neutropenia and agranulocytosis. UpToDate http://www.uptodate.com/contents/drug-induced-neutropenia-and-agranulocytosis
6. Tajiri J, Noguchi S, Murakami T, et al: Antithyroid drug-induced agranulocytosis. The usefulness of routine white blood cell count monitoring. Arch Intern Med 1990; 150:621-4.
7. Mutharasan P, Oatis W, Kwaan H, et al: Delayed anithyroid drug-induced agranulocytosis. Endocr Pract. 2012;18:e69-72.
8. Tamai, H, Takaichi, Y, Morita, T, et al: Methimazole-induced agranulocytosis in Japanese patients with Graves' disease. Clin Endocrinol 1989; 30:525-30.
9. Cooper DS, Goldminz D, Levin AA, et al: Agranulocytosis associated with antithyroid drugs: effects of patient age and drug dose. Ann Intern Med 1983; 98:26-9.
10. Van Staa TP, Boulton F, Cooper C, et al: Neutropenia and agranulocytosis in England and Wales: Incidence and risk factors. Am J Hematol 2003; 72: 248-54.
11. Infectious disease society of Taiwan. Guidelines for the use of antimicrobial agents in patients with febrile neutropenia in Taiwan. J Microbiol Immunol Infect. 2005; 38:455-7.
12. Fukata S, Kuma K, Sugawara M. Granulocyte colony-stimulating factor (GCSF) does not improve recovery from antithyroid drug-induced agranulocytosis: A prospective study. Thyroid 1999; 9:29-31.
13. Sun MT, Tsai CH, Shih KC. Antithyroid drug-induced agranulocytosis. J Chin Med Assoc. 2009;72:438-41.
14. Asawa T, Arai M, Takeda T, et al: Antithyroid drug-induced agranulocytosis: is routine white blood cell count effective for the detection [letter]? Arch Intern Med 1992; 152: 204-7.
15. Sobel R, Glick S. Monitoring antihyroid therapy [letter]. Arch Intern Med 1993; 153: 2797.

