摘要
台灣社會急遽老化、醫療耗用持續增加,建立基層醫療團隊,改善以醫院和疾病照顧為中心的醫療體系遂成政策的首要目標。2003健保開辦家庭醫師整合照護計畫、2016年推動居家醫療照護整合計畫,目標均在建立社區照顧團隊,提供病人整合的醫療與照顧服務。本文將討論市場化下各專科分立的基層診所等基層醫療團隊長期以來的整合狀況,兼論社區藥師在其中的角色。
關鍵字: 家醫計畫、居家醫療、基層診所、社區藥師
壹、前言
今年5月國際重要醫學期刊 Lancet (刺胳針) 給台灣醫界一顆震撼彈1:全民引以為傲、平價優質的醫療服務,全球醫療照顧品質評比僅45名,而慢性病照顧如腎病、糖尿病等項目更在倒數之列。
即使該評比未必忠實反映照顧成果,但從歷年慢性腎臟衰竭長踞健保疾病支出首位、2015年占近8%總健保支出的比例看2,實有龐大進步空間。自健保實施,慢性病照顧的成本問題始終是深刻的挑戰,其中尤以慢性病用藥,充分凸顯改革的迫切性。從醫院與基層診所申報趨勢可知,數十年來,本應照顧急性病人的醫院門診點數年年增多,甚至超越基層診所。一旦大量慢性病人由醫院照顧,資源不當配置的趨勢就顯現在藥物的供給上。據吳尹中研究3,一般而言,在合理的狀況下,由於醫院以照顧急性病人為主,其藥品採購量約占總體的2至3成,而基層診所的則占7至8成,但台灣卻反其道而行,醫院的藥品採購率在20年內大幅飆升,而基層診所、社區藥局的則遽減。
世界各國面對人口老化,疾病型態轉變的問題,莫不以建置社區的基層醫療網絡為首要目標,而這也是降低醫療耗用、藥品支出的主要解方。台灣社會老化速度更甚,未來的社區要如何能讓民眾延長健康老年、延緩失能,並兼具醫療與照顧?醫療體系勢必面臨人口老化最核心的問題:基層醫療的照顧團隊在哪裡?
本文將透過近年整合基層醫療的重要政策「家庭醫師整合照護計畫」及「居家醫療整合照護計畫」探討醫療市場化下基層醫療團隊的整合現況,並基於慢性病照顧與用藥是基層醫療的關鍵問題,兼論社區藥師於基層醫療團隊的角色。
貳、市場化下的基層醫療
自1980年代新自由主義浪潮以降,公共體系被視為無效率的同義詞,政府撤守、獎勵私人資本進入公共領域,而醫療體系遂急劇市場化,並在私人資本的作用下,使醫學中心與區域醫院壯大、地區醫院萎縮、基層診所數量上升,發展兩極化。據衛福部調查,西醫基層的門診件數占率在十年內減少約6%,反之,醫學中心、區域、地區等醫院門診件數卻持續攀升4。顯見原本應主攻急重症的大醫院,在市場競爭下逐漸吃掉基層醫療機構的看診數,成為醫療體系的主角。如趨勢不變,西醫基層曲線將一路往下,不敵大醫院的持續擴張,臺灣醫療體系失衡的風險與日俱增。
在此過程中,原應以人為本、以對抗病痛為核心的醫療服務體系,變成以利潤與成本為主的醫療產業,醫療機構之間的「市場區隔」成了實際主導原則,「分級醫療」難以實踐。然而,即便西醫基層診所和醫院間有明顯的「市場區隔」,但診所和診所之間仍有強烈的競爭關係。在此大環境下,基層醫療始終難以整合,遑論攜手為民眾爭取健康和福祉。
面對市場化下基層醫療的困境,近年各種政策也陸續以「整合」為名,期望透過各種獎勵與規範,強化基層醫療,整合照顧服務,減少急性醫療支出,翻轉以醫院、以疾病為照顧核心的醫療政策。其中尤以推行十多年的「家庭醫師整合照護計畫」,及2016年由試辦轉為正式的「居家醫療整合照護計畫」,關注推動基層診所照顧網絡的整合。
家醫計畫以家庭醫師3C2A──周全性 (comprehensive)、持續性 (continuing)、協調性 (coordinated)、可近性 (accessible) 與負責性 (accountable) 的全人醫療照護精神設置指標,並以獎勵金制度鼓勵基層診所建立社區照顧網,期望解決台灣基層診所過度專科化、診所林立的狀況。故要求至少五間診所,其中一間至少要為家醫科診所的規模建立「醫療群」,並設置一「合作醫院」,形成群內不同專科別的平行轉診,以及與合作醫院的垂直轉診兩個層次,進而達成分級醫療。
且為改善分級醫療困境,2017年家醫計畫甚至擴增預算至15.8億元5,預期藉擴大診所參與、提升會員涵蓋率來培力基層照護網絡。
在思考整合基層的同時,轉診問題的源頭──醫院端的下轉也逐漸被重視。「居家醫療整合照護計畫」開辦後,為銜接出院後病人居家相關醫療服務、為行動不便者提供到宅的居家醫療服務,健保署鼓勵基層醫師和居家護理所、醫院共同組成「整合性照護團隊」,以比家庭醫師更多元的跨領域專業合作,推廣在地老化與居家安寧。雖然政策目標略有不同,但家醫與居家醫療,可說是同為因應分級醫療,將民眾留在社區接受醫療與照顧的重要基層整合措施。
參、社區基層醫療網絡的現況與困難
然而,在相關整合社區醫療照顧網絡的政策相繼推動下,長期以來各專科分立的基層診所,是否能形成基層醫療照顧團隊?是否能培力厝邊好醫師,形成社區照顧網絡以逐漸落實分級醫療?
一、家庭醫師計畫的社區醫療群
從施行十多年、以家庭醫學科為首、整合基層各專科的家醫計畫「醫療群」談起,台灣的基層醫療到底形成何種照顧團隊?據台灣公共衛生促進協會 (衛促會) 近兩年來針對各地醫療群多次訪談的結果,目前醫療群的組織形態,與家醫計畫的制度設計、基層診所的競爭情境環環相扣。
其一,以指標管理為核心的照顧團隊,雖有群的形式,但多非實質照顧團隊。家醫計畫透過訂定各項評估指標、獎勵金與淘汰機制,促進醫療群提升照顧品質;指標向度包括個案健康管理、轉診機制、社區衛教、24小時諮詢專線等。醫療群為求符合指標要求,需有因應的指標監管與行政程序,故除部分有理念的醫師能自行組群並擔任執行中心外,多數診所的執行中心的行政管理與接聽24小時專線等工作,皆委由合作醫院或顧問公司承擔。
因此,除委外的執行中心的支援外,醫療群少有其他支持系統。能成為「群」的組織動力主要來自管理能力較佳的合作醫院或執行中心,團隊目標為符合計畫端管理要求,較無實質整合能力,缺乏全人照顧所需的專科間資訊整合與交流等基本組織條件。
此外,因多數指標針對醫療服務端,僅少數涵蓋預防與公衛,而「社區」醫療群唯一的社區指標「社區衛教」又與「個案研討」在同一項裡,醫療群多在醫師門診的時間壓力下以「個案研討」即醫療群會議取代衛教工作,鮮少因加入計畫而與社區互動更多。
故,即便有明確的指標和獎勵機制,在缺乏實質照顧策略和組織團隊能力等條件下,基層醫師的照顧方式僅能維持既有的、針對個人個別疾病的診斷,難以如家醫計畫預期,達到全人照顧的目標。
其二,分級轉診不敵醫療市場競爭。基層診所經營的主要問題在於病人,亦即客戶來源被大醫院吸收,轉診難以落實。又在競爭的基層診所市場下,和「社區」醫療群強調公共性的集體照顧目標之間顯然有所矛盾,政策目標和政策執行現狀悖反的案例不時可見。事實上,地緣上有競爭關係的診所難以為群,部分醫療群甚至跨越數個行政區,僅基於醫師間的私人關係結合為群、共同支付執行中心管理費並分攤家醫獎勵,完全不符合家醫計畫企圖整合社區診所,做好網絡照顧的初衷。
二、居家醫療計畫的整合性照護團隊
在家庭醫師之後,健保署推出居家醫療計畫,更進一步鼓勵基層形成出院後的銜接照顧團隊。相對於自由到診所看診的醫療群會員,居家醫療醫師的服務對象健康狀況不佳,需要醫師到府服務、更多的護理與照顧支持系統。針對居家醫療整合照護團隊的發展狀況,衛促會團隊也於本年度進行居家醫療醫師的訪談調查,並發現,現況與家醫計畫和基層面臨的問題幾乎一致:其一,除居家醫療醫師外,沒有團隊成員能得到給付。亦即,與家醫相同,政策要求組群、提供獎勵或給付,但除了給付給居家醫療醫師與每年個案管理費外,同樣沒有明確的支持體系、照顧策略以及形成照顧網絡的機制。居家醫療並非單單醫師到府出診,出院後病人的管路需要護理師、日常生活需要長照單位的支援等,現況下,這些來源各自分散,給付也各自不同。居家醫療醫師通常是在出診時,偶遇長照中心的照服員,才能交換彼此的照顧資訊。應以病人為中心的居家醫療,經常只能是醫師到病人家裡看門診,離整合醫療照顧的期待甚遠。其二,沒有下轉就沒有居家醫療。政策期待能降低社會性住院1、病人在社區即有團隊接手照顧,但實際上,居家醫療的收案,多數是因為病人家屬拿健保卡到診所拿藥,才使醫師發現病人有就醫困難並進一步收為照顧個案。
無論醫療群的醫師,或居家醫療整合團隊的醫師,一致面臨的問題都是醫院幾乎不會下轉到社區診所。這是不合理卻被公認的現實。長久以來各界質疑民眾喜歡到醫院看診,並期望透過提高自付額解決分級醫療問題的背後,其實是社區沒有足夠能量提供整合服務,而醫院更大量開出回診單。當社區沒有能量組織醫療照顧團隊,民眾就不可能安心的離開醫院。
肆、基層醫療團隊中的社區藥師的角色
市場化下分級醫療不敵市場競爭,病人往醫院集中、醫療體系資源不當配置、基層醫療難以整合成為社區照顧團隊等等。種種限制下,深刻影響健康照顧的一大問題正是慢性病成本與用藥問題。據健保署統計,臺灣的藥費支出,每年都約占健保總體支出的23%以上,其中又以門診慢性病藥費占半數以上 (表一)。又因為民眾自由就醫,約1%的藥物在跨院重複領藥中被浪費6,顯見藥事管理應是減少醫療支出中重要的一環。此外,醫院的慢箋開立率成長緩慢,2015年僅43.7%7,表示約有六到七成的民眾無法自行在基層領藥,大醫院仍掌控著民眾的健康。
表一 2011年各級門診藥費佔率8
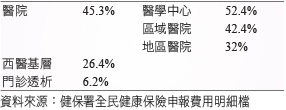
既然慢性病照顧從醫院回到社區已是大勢所趨,而慢性病用藥問題是台灣長期以來的挑戰,則家庭醫師與居家醫療兩個整合醫療方案,是否應將藥師納入基層照顧團隊?社區藥師作為老化社會最重要的慢性病用藥問題把關者,在基層醫療團隊中,又是何種角色?
一、整合照護計畫中的藥師
面對高昂的藥物浪費成本,政府於103年起建立雲端藥歷查詢系統,避免重複用藥外,也能使病人不論在哪個地區就診,醫師都能取得過去的用藥資訊。家醫計畫視家庭醫師為照顧的 gate keeper,也將雲端藥歷查詢率視為指標之一,期待此系統擔任不同醫療團隊在處方和調劑上的溝通平台。然而,將查詢率當作唯一評估連續性照護的指標,是否就等於基層醫療團隊能藉此掌握個案狀況?政策設計者幾乎是預設,只要透過藥物使用狀況的查詢,就能取代藥師在照顧中的角色。雲端藥歷系統沒有設置「藥師說明」的欄位上也是同樣思維下的產物。藥師的專業不受重視,在醫療照顧體系中被迫沉默,制度上也沒有和醫師溝通處方的正式管道。
居家醫療計畫方面,由於是到府醫療服務,其對藥物提供已有規範:「照護對象所需之藥品,得由處方之特約醫療院所提供調劑」。針對此項,該計畫的 Q&A 更清楚解釋為:「藥事服務費包含給藥,因此藥師可提供送藥服務,與本計畫是否支付藥師訪視費無涉」。在此規範下,基層照顧團隊很難包括藥師,因為當政策端致力推廣居家醫療、給付較高點數給基層醫師至社區出診時,藥師僅被當作是給藥的定點服務,其藥事服務費除了調劑,甚至必須包括自行宅配的成本。
由此可知,即便整合照護計畫中最主要的整合對象是基層診所醫師與醫院,但家庭醫師與居家醫療的照顧對象中,最重要的問題經常是慢性病與用藥管理,而基層醫療團隊卻難見藥師角色,藥師僅被簡化為藥歷查詢率或提供藥物的定點場所。但正如前所述,基層與急性醫療體系不對等的配置下,社區藥局、診所的藥物占率連年降低,我們應如何看待社區藥師在基層照顧團隊的角色?
二、為何不見社區藥師的角色?
由陳敏郎醫藥分業的探討9,可知在健保制度變革下,相較於醫師所擁有的政治、社會、經濟地位,藥師長久以來處境較為被動、弱勢。又,在醫療市場化運作下,大藥廠和大醫院合作可產生高昂的利潤,醫師長期把持用藥權,也導致藥師在調劑、用藥上的專業受到結構性的限制而不受重視。藥師專業角色的隱沒不但是社會過度重醫的結果,也是醫療市場化下,求量大於求質的副作用之一,面對每天近百張藥單,藥師已無餘力和充裕的時間發揮所長,核對處方和指導病人如何正確用藥。長久下來,藥師成為依照醫師處方發藥的機器,也使醫師普遍較不認同藥師的專業性和重要性。
回到社區端來看,藥師在種種結構的侷限下,在基層照顧團隊中的缺席,卻嚴重影響社區端民眾的照顧需求。譚延輝等人調查的社區用藥實際情形10,顯示民眾極度缺乏用藥相關知識。高達88.4%的藥品需要藥師指導,對於劑型、劑量、副作用和相關適應症等等皆高度不了解,對藥品的知識也錯誤百出,凸顯出在社區端,非常需要藥師進行衛教和專業指導。
此外,居家慢性病照護方面,多重用藥的情形相當普遍。如,慢性病中高血壓的病人比例高,且處方複雜,需要借助藥師判斷是否會有藥物交互作用或其他適應症;再者,在居家插鼻胃管的病人用藥時,也需要借助藥師根據劑型判斷合適的用藥方法。然而,在未將藥師包含進居家整合團隊的現狀下,給藥問題將造成居家醫療實務上的困難。
更嚴肅的問題是,隨著市場競爭,社區藥局不若我們想像的,擔負起疾病控制和社區衛教的責任,反而為了求生存,積極轉型成社區裡的藥品商店。董千儀分析,「對於一般民眾而言,藥師變成營養師、健康諮詢師,甚至是美容化妝品諮詢師等角色,反而沒有朝著藥師調劑的專業角色發展」11。在藥師被去專業化的過程中,亦進一步弱化了社區藥局在基層可以展現的動能。
伍、小結
隨著超高齡化的社會變遷帶來的疾病型態改變,高血壓、糖尿病、冠狀動脈心臟病等慢性病花費皆佔約健保10%上下12,成為健保財務的主要負擔。然而台灣的醫療體系依然是「疾病中心」的思維,面對慢性病,缺乏預防性的衛生教育資源投入,而期望推動「全人照顧」的整合基層醫療政策,也未能將藥師包含進團隊。
若藥師能實質整合入基層醫療照護體系,除能重建藥師的專業角色、提供以病人為中心的居家醫療照護、降低用藥風險,還可以拉近藥師與社區居民的關係。事實上,社區藥師正是社區衛教工作最好的人選,社區藥師將對慢性病控制有正向的影響13。不同於醫院藥師繁忙的工作型態,社區藥局的藥師更有餘裕對民眾進行專業知識的傳遞。透過指導社區民眾服藥、提供正確的用藥觀念,和最新的衛教資訊,是使社區化、以人為中心的醫療,取代市場化、機構化、集中化的醫療的最根本角色。
基層藥師加入團隊,不只是專業角色的回歸,更是對基層照護動能的呼喚。打破以往從上而下建立的醫院為主的體系,讓人在社區、在家中就能得到最安心優質的醫療服務。對許多長輩而言,親朋好友的人情網路的力量,遠大於政府買廣告、或是久久一次看病得到的醫生囑咐。擴大慢箋開立率,不但仍讓病情穩定的長者在社區藥局仍受到持續的照顧,如能藉此在鄰里間傳遞正確的健康知識,建立起以社區為主體的照顧網絡,將核心放在健康和預防的衛教工作,才能從源頭控管疾病,將健康的人留在社區。這正是整合基層照顧團隊最關鍵的目標。
Marketization in Medical System: Primary Care Team and Community Pharmacists
Hsiao-Yun Chan1, Chia-Chen Chu2
Commissioner, Taiwan Association for Promoting Public Health1
Student, Department of Political Science, National Cheng Kung University2
Abstract
The medical expenses are increasing as rapid aging population. To face these challenges, the government developed policies to establish a primary health care system. In 2003, NHI started the Family Doctor Integrated Care Program, and introduced the home care program in 2016. These programs both aimed at establishing community care teams to provide patients with integrated medical care and services. Given that, this article will discuss the separation of the health institutions under marketization, the way to unit primary clinics into a team with these policies, and the role of community pharmacists in it.
參考資料:
1.GBD 2015 healthcare access and quality collaborators: Healthcare Access and Quality Index based on mortality from causes amenable to personal health care in 195 countries and territories, 1990-2015: a novel analysis from the Global Burden of Disease Study 2015. Lancet 2017 1-36.
2. 健保會:衛福部健保會第二屆105年第11次委員會議專案報告。台北:健保會。
3. 吳尹中:藥品費用支出目標之芻議。藥學雜誌2013;29(1):22-26。
4. 健保署:106年度西醫基層醫療給付費用協定項目表。台北:健保署,2017。
5. 健保署:106年度西醫基層醫療給付費用協定項目表。台北:健保署,2017。
6. 健保署:健保署全民健康保險申報費用明細檔。台北:健保署,2014。
7. 健保署:104年醫院總額專業醫療服務品質報告。台北:健保署,2016。
8. 健保署:健保署全民健康保險申報費用明細檔。台北:健保署,2012。
9. 陳敏郎:醫藥分業社會實踐之限制及其可能性的探討。人文及社會科學集刊2011;23(4):531-566。
10. 譚延輝、陳喬羚、李煥文、蔡富雄、賴香螢:臺灣社區藥師執行用藥配合度諮詢服務的成果。台灣臨床藥學雜誌2016;24(3):223-238。
11. 董千儀:持慢性病連續處方箋使用領藥民眾之認知與領藥行為及其接受醫院藥局與社區藥局服務經驗之探討。台北,國立台灣大學醫學院藥學研究所碩士論文,2005。
12. 衛福部健保署:104年國人全民健康保險就醫疾病資訊。台北:健保署,2015。
13. 董千儀:持慢性病連續處方箋使用領藥民眾之認知與領藥行為及其接受醫院藥局與社區藥局服務經驗之探討。台北,國立台灣大學醫學院藥學研究所碩士論文,2005。
通訊作者:詹筱勻/通訊地址:台南市北區長榮路四段31巷23弄37-2號
服務單位:台灣公共衛生促進協會/聯絡電話:(O) 06-2757928

