摘要
心房顫動 (atrial fibrillation,AF) 病人要小心發生中風,傳統上是使用 warfarin 來預防。近來,新型口服抗凝血劑 (NOACs) 的成效及安全性皆優於 warfarin,於臨床被廣泛使用。本文概述4個 NOACs,包括 dabigatran、rivaroxaban、apixaban、edoxaban 的藥物動力學、藥物交互作用,以及如何在常見的臨床情境下適當使用 NOACs,冀望能對醫療人員有所助益。
關鍵字:心房顫動、新型口服抗凝血劑、atrial fibrillation、NOACs壹、前言
心房顫動病人要小心發生中風,傳統上是使用 warfarin 來預防。近來,新型口服抗凝血劑 (NOACs , Non-vitamin Kantagonist oral anticoagulants 或 non-warfarin oral anticoagulants 或 new or novel oral anticoagulants) 的出現造成嶄新的局面。研究發現,相較於歐美民族,亞洲人 (當然包括臺灣) 使用 warfarin 不但效果不佳且出血風險高;然而,NOACs 正好相反,相較於歐美人士,亞洲人使用 NOACs 不但成效好且出血風險低1。
貳、NOACs 概述
一、藥品項目與機轉
在臺灣目前有4個 NOACs 可以使用:dabigatran、rivaroxaban、apixaban、edoxaban。其中 dabigatran 是屬於直接凝血酶抑制劑 (direct thrombin inhibitor),而另外3藥的機轉則是抑制活化型凝血因子X (Xa)1。NOACs 限用於非瓣膜性 AF 病人,對於有機械性心臟瓣膜之 AF 病人則不可使用 NOACs,而應使用 warfarin 來預防中風2;warfarin 可使用於瓣膜性及非瓣膜性 AF 病人2,3。
二、臨床評估方法
臨床醫師採用 CHA2DS2-VASc 評分表來評估病人發生中風的風險,總分9分,分數越高代表日後發生中風的機會越大4。而使用抗凝血劑引起之出血風險評估則可利用 HAS-BLED 分數表,總分9分,分數越高表示發生出血機會越高5。醫師依據以上兩者來給予該患者適合的治療,此兩種評分表之詳情請參閱參考文獻4和5。男性 AF 病人 CHA2DS2-VASc 達到1分時即應給予 NOACs,建議使用 dabigatran 或 apixaban, 女性1分不用給予 NOACs ;而男性或女性 CHA2DS2-VASc ≥ 2分時,所有的 NOACs 皆可擇一使用1。
三、藥物動力學
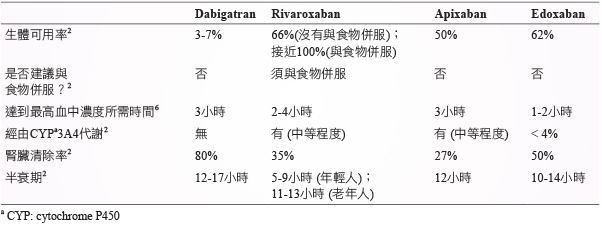
四個 NOACs 的半衰期相近、約12小時2;生體可用率最低的是 dabigatran (3-7%),最高的是 rivaroxaban,與食物併服時可達100%,因此,rivaroxaban 須與食物併服,不可空腹使用2 ;腎臟清除率以 dabigatran 最高 (80%),接著依序為 edoxaban 50%、 rivaroxaban 35%、apixaban 27%,因此,腎功能不好者對 dabigatran 的影響最大2。 NOACs 中只有 rivaroxaban 和 apixaban 併用 CYP3A4強抑制劑或強誘導劑時要注意藥物交互作用,其中 apixaban 的影響程度較小2。此外,這四個 NOACs 皆會明顯經由腸道上皮細胞的 p-醣蛋白 (P-glycoprotein,P-gp) 主動將其分泌於腸道內,因此作用於 P-gp 的藥物都可能會影響所有 NOACs 的血中濃度 (表一)2,6。
表一 NOACs 的藥物動力學2,6
四、藥物交互作用
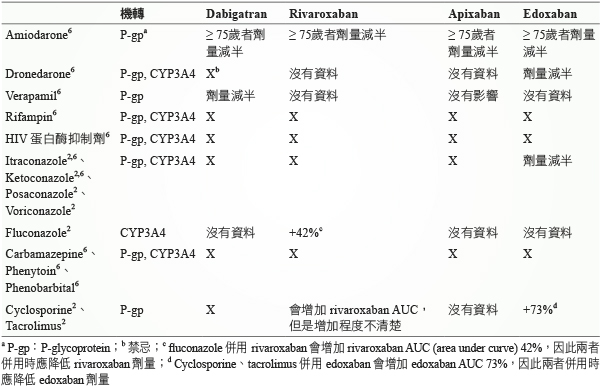
NOACs 的藥物交互作用機轉主要是來自於 P-gp 的競爭和 CYP3A4的抑制或誘導2,6。根據臺灣 AF 治療指引指出,rifampin、治療愛滋病的 HIV 蛋白酶 (protease) 抑制劑、抗癲癇藥 carba mazepine/ phenyt oin/ phenobarbital 應避免和所有的 NOACs 一起使用6。Azole 類抗黴菌藥 (fluconazole 例外) 可併用 edoxaban 減半劑量、即30 mg qd,但不建議和其他 NOACs 併用2,6;fluconazole 併用 rivaroxaban 時應降低後者劑量2 。四個 NOACs 皆可與 amiodarone 併用,但對於 ≧ 75歲者,NOACs 皆需減半劑量6;而 dronedarone 則應避免和 dabigatran 併用2,6。此外,抗排斥藥 cyclosporine、tacrolimus 也不建議和 dabigatran 併用2。表二列出一些重要的 NOACs 藥物交互作用。
表二 NOACs 藥物交互作用2,6
五、NOACs 和 warfarin 之間的轉換
Warfarin 轉換成 N OACs 的作法是停用 warfarin 後監測國際標準凝血時間比值 (international normalized ratio,INR),當測得 INR < 2時立刻開始服用 NOACs,INR 介於2-2.5時可立即或是次日 (較好的作法) 開始使用 NOACs,INR > 2.5時則視當時的 INR 和 warfarin 的半衰期36-42小時來決定下次測量 INR 的時間2。此外,也可根據 INR 來決定何時開始使用 NOACs:INR ≤ 3時可開始使用 rivaroxaban,INR ≤ 2.5時可開始使用 edoxaban,而 apixaban 和 dabigatran 則需在 INR ≤ 2時才建議開始使用2。任何時間,一旦 INR > 3時,要暫停使用 NOACs2。
NOACs 轉換成 warfarin 的作法是 NOACs 先併用 warfarin 3-5天,然後檢測 INR,若 INR < 2則1-3天後重複測量 INR, 一直到 INR > 2 時才停掉 NOACs2。由於 NOACs 可能會影響 INR 值,因此 INR 測定應在 NOACs 下次投藥前,也就是在 NOACs 血中濃度最低時測 INR2。停掉 NOACs 單獨使用 warfarin 一天後應再測一次 INR,以確定達到適當抗凝血作用,隨後的一個月也應密切監測 INR,直到連續3次的 INR 皆介於2-3之間為止2。
參、常見臨床情境之 NOACs 使用
一、慢性腎病患者
Dabigatran 在 Ccr ≥ 50 mL/min 時無需劑量調整,劑量為150 mg bid;Ccr 30-49 mL/min 可使用150 mg bid ,也可降為110 mg bid;Ccr < 30 mL/min 應避免使用 dabigatran2。Rivaroxaban 在 Ccr ≥ 50 mL/min 時無需劑量調整,劑量為20 mg qd;Ccr 15-49 mL/min 劑量減為15 mg qd2。Apixaban 的建議劑量是5 mg bid ,但是對於:1) 年齡 ≥ 80歲、2) 體重 ≤ 60公斤、3) Cr ≥ 1.5 mg/dL 三項中至少符合兩項者,則劑量應減為2.5 mg bid2。Edoxaban 在 Ccr ≥ 50 mL/ min 時無需劑量調整,劑量為60 mg qd ;Ccr 15-49 mL/min 時,劑量減為30 mg qd2。 Rivaroxaban、apixaban、edoxaban 皆不建議使用於 Ccr < 15 mL/min 者2。
二、冠狀動脈疾病患者
AF 病人合併冠狀動脈疾病,若患者已在常規使用 NOACs,一旦發生急性冠心症 (acute coronary syndrome,ACS) 或需要進行心導管介入處置時,應先將 NOACs 暫停而改用注射型抗凝血劑 (例如:enoxaparin), 待病況穩定或處置完成後,再重新開始使用原本的 NOACs2。
若 AF 合併 ACS,選擇藥物治療者需長期使用口服抗凝血劑加上兩個抗血小板藥物 aspirin 和 clopidogrel,即三合療法,不建議使用 ticagrelor 或 prasugrel 抗血小板藥物7,亞洲族群使用口服抗凝血劑建議優先選擇 NOACs1。原則上,第一年的作法是三合療法使用6個月,接著持續服用抗凝血劑加上一個抗血小板藥物 aspirin 或 clopidogrel (優先使用 clopidogrel) 之雙重療法使用至一年,之後則終生單獨服用抗凝血劑7。對於出血風險高 (HAS-BLED ≥ 3分) 者,第一年 之三合療法可縮短至1個月,接著持續使用 雙重療法至一年;對於出血風險非常高的病人,臨床醫師可視狀況第一年只使用抗凝血 劑加上 clopidogrel 之雙重療法7。NOACs 併用抗血小板藥物時,其 NOACs 應使用低劑量,即 dabigatran 110 mg bid、rivaroxaban 15 mg qd、apixaban 2.5 mg bid、edoxaban 30 mg qd ,且為了預防腸胃道出血發生,此時可考慮同時給予質子幫浦抑制劑如: pantoprazole2。
對於進行心導管置入冠狀動脈支架之 AF 病人,金屬支架或新一代塗藥支架 (drug eluting stent,DES) 如 tacrolimus DES 者, 建議三合療法一個月,接著持續雙重療法使用至一年,之後則終生單獨服用抗凝血劑;而用第一代塗藥支架如 sirolimus DES、 paclitaxel DES 者,可考慮三合療法延長至3-6個月2。對於發生 ACS 且緊急置入第一代塗藥支架者,若病人屬於出血風險低 (HAS- BLED 0-2分) 且中風風險高 (CHA2DS2-VASc > 2分),其三合療法可視狀況延長至1年,之後則終生單獨服用抗凝血劑7。
三、發生急性缺血性中風
在不清楚病人目前的抗凝血狀態下,不可貿然給予血栓溶解治療。原則上,距離最後一次服用 NOACs 的48小時內不應投予血栓溶解藥物2。使用 dabigatran 者可檢測血中 aPTT、或使用 rivaroxaban 者可檢測血中 PT,若檢測值偏高,表示病人目前仍處在抗凝血狀態,此時不應給予血栓溶解治療2。
當急性缺血性中風穩定後,何時再開始使用 NOACs 則視當時中風的嚴重度而定。原則上,腦部造影要先確定顱內沒有出血才可開始使用 NOACs2。專家共識建議: 暫時性腦缺血發作 (transient ischemic attack, TIA) 者俟中風狀況穩定一天後即可開始使用 NOACs;輕度中風 (NIHSS < 8分) 3天;中等程度中風 (NIHSS 8-16分) 5-7天;重度中風 (NIHSS > 16分) 12-14天2;有一個記法是1-3-6-12原則。
四、發生出血事件
由於 NOACs 的半衰期不長、約12小時,因此停藥後24小時內應可止血。面對使用 NOACs 期間發生出血事件的患者可採取4R 策略,即回顧和評論 (Review)、除去 (Remove)、修復 (Repair)、反轉 (Reverse) (表三)8。雖然 dabigatran 可被血液透析排除,但是臨床經驗仍有限,而 idarucizumab (Praxbind) 可有效拮抗 dabigatran8。至於機轉是抑制凝血因子 Xa 之 NOACs 目前仍缺乏有效的專一拮抗劑。
表三 使用 NOACs 期間發生出血事件所採取的4R 策略8

使用 NOACs 導致腦出血事件後,是否可再度使用 NOACs 呢?這個問題沒有明確答案,必須因人而異,原則上要衡量病人再次出血以及腦梗塞的風險6。最近一篇使用臺灣健保資料庫針對之前曾發生腦出血之後仍使用 warfarin 的 AF 病人之分析結果發現,其中 CHA2DS2-VASc ≥ 6分者使用 warfarin 明顯利大於弊9。然而,這個結果是否適用於 NOACs 仍需進一步研究,一般推測 CHA2DS2-VASc ≥ 2分就值得再度使用 NOACs9;此外,NOACs 再度使用的時機是腦出血獲得控制4-8週後2。值得注意的是, 當初的腦出血事件若是不明原因自發性腦出血者,不可再次使用 NOACs2。
五、手術前後使用 NOACs
手術前是否要停掉 NOACs 及停多久視何種 NOACs、病人腎功能、手術出血風險等因素而定。不同部位手術的出血風險大小請參閱參考文獻2。對於出血不具臨床重要性的牙科、眼科等手術,術前可不用停掉常規使用的 NOACs,手術可選在 NOACs 下次給藥前進行,術後4-6小時即可開始使用 NOACs2。Ccr ≥ 50 mL/min 者進行低出血風 險手術前,四個 NOACs 皆只需停藥一天, 高出血風險手術前則皆需停藥兩天2;Ccr 30-50 mL/min 時,使用 rivaroxaban/apixaban/ edoxaban 的原則同上、即停藥一天或兩天,但是 dabigatran 則不同,在進行低出血或高出血風險手術前分別需停藥兩天或四天2。 NOACs 停藥期間不需另外給予注射型抗凝血劑 (例如 heparin) 來作橋接治療 (bridging therapy),手術後只要不再出血即可恢復使用 NOACs2。
六、心律復整術 (cardioversion)
將心律由 AF 轉換成正常竇性心律,可使用電擊或藥物方式。若確定病人使用 NOACs 至少3週則可進行心律復整術,若不確定則需先做「經食道超音波 (transesophageal echocardiography,TEE)」確認無心房血栓存在後,才能進行心律復整術,術後必須服用 NOACs 至少4週,至於是否需要長期使用 NOACs 則視 CHA2DS2-VASc 分數而定2。
若病人尚未使用任何抗凝血劑且 (1) AF 持續時間 ≤ 48小時,要進行心律復整術前應先使用注射型抗凝血劑,即低分子量肝素 (LMWH) 或肝素,接著做TEE確定心房無血栓後再進行心律復整術,術後必須服用 NOACs 至少4週2;(2) AF 持續時間 > 48 小時,有兩個策略:要進行緊急心律復整術時,NOACs 至少要在術前4小時開始服用,接著做 TEE 確定無心房血栓後即可進行之2;若不急著立刻執行心律復整術,則可先使用 NOACs 至少3週後再進行心律復整術2。記得術後必須服用 NOACs 至少4週2。
肆、結論
NOACs 的開方日益頻繁,臨床應:1) 小心使用於慢性腎病患者,尤其是 dabigatran,因為該藥品的腎臟清除率高達80%;2) 記住不可與 NOACs 併用的藥品;3) 冠狀動脈疾病之 AF 患者發生 ACS 及進行心導管置入支架,需長期使用 NOACs 加上 aspirin、clopidogrel,應依據出血和中風風險,以及支架種類給予適當期間的三合療法,接著持續雙重療法至一年,之後則單獨使用 NOACs;4) AF 患者發生急性缺血性中風時,在不清楚病人目前的抗凝血狀態下,不可貿然給予血栓溶解治療,等中風穩定後,要先確定顱內沒有出血才可開始使用 NOACs;5) 若使用 NOACs 發生出血事件,停藥後24 小時內即可止血,idarucizumab 是目前唯一的專一拮抗劑,可有效拮抗 dabigatran;6) 使用 NOACs 導致腦出血事件後,是否可再度使用 NOACs,必須因人而異;7) 手術前是否要停掉 NOACs 及停多久,視何種 NOACs、病人腎功能、手術出血風險等因素而定,其範圍從不必停藥到停藥4天;8) 進行心律復整術將心律由 AF 轉換成正常竇性心律者,要先確認心房無血栓存在後,才能進行之,術後必須服用 NOACs 至少4週;善用 NOACs 以提高其預防中風的效果以及降低其出血風險。
Clinical Considerations of NOACs in Patients with Atrial Fibrillation
Chi-Yuan Cheng, Chin-Ying Ray, Tzu-Cheng Tsai
Department of Pharmacy, Chang Gung Memorial Hospital, Linkou
Abstract
Atrial fibrillation (AF) patients had risk of stroke, warfarin was the treatment of choice for the stroke prevention in AF patients. However, the availability of novel oral anticoagulants (NOACs) had changed the landscape because these drugs offered better efficacy and safety compared to warfarin. This article summarized the pharmacokinetics, drug interaction, and clinical practice of the four NOACs including dabigatran, rivaroxaban, apixaban, edoxaban. We hope this paper will be helpful for the medical staff.
參考資料:
1.Lip GY, Wang KL, Chiang CE. Non-vitamin K antagonist oral anticoagulants (NOACs) for stroke prevention in Asian patients with atrial fibrillation: time for a reap- praisal. Int J Cardiol 2015;180:246-54.
2. Heidbuchel H, Verhamme P, Alings M, et al: Updated European Heart Rhythm Association Practical Guide on the use of non-vitamin K antagonist anticoagulants in patients with non-valvular atrial fibrillation. Europace 2015;17:1467-507.
3. Nishimura RA, Otto CM, Bonow RO, et al: 2014 AHA/ ACC guideline for the management of patients with valvular heart disease: executive summary: a report of the American College of Cardiology/American Heart As- sociation Task Force on Practice Guidelines. J Am Coll Cardiol 2014;63:2438-88.
4. Lip GY, Nieuwlaat R, Pisters R, et al: Refining clinical risk stratification for predicting stroke and thromboem- bolism in atrial fibrillation using a novel risk factor-based approach: the euro heart survey on atrial fibrillation. Chest 2010;137: 263-72.
5. Pisters R, Lane DA, Nieuwlaat R, et al: A novel user- friendly score (HAS-BLED) to assess 1-year risk of major bleeding in patients with atrial fibrillation. Chest 2010;138:1093-100.
6. Chiang CE, Wu TJ, Ueng KC, et al: 2016 Guidelines of the Taiwan Heart Rhythm Society and the Taiwan Society of Cardiology for the management of atrial fibrillation. J Formos Med Assoc 2016;115:893-952.
7. Lip GY, Windecker S, Huber K, et al: Management of antithrombotic therapy in atrial fibrillation patients pre- senting with acute coronary syndrome and/or undergoing percutaneous coronary or valve interventions: a joint con- sensus document of the European Society of Cardiology Working Group on Thrombosis, European Heart Rhythm Association (EHRA), European Association of Percutane- ous Cardiovascular Interventions(EAPCI) and European Association of Acute Cardiac Care(ACCA) endorsed by the Heart Rhythm Society (HRS) and Asia-Pacific Heart Rhythm Society (APHRS). Eur Heart J 2014;35:3155-79.
8. Kovacs RJ, Flaker GC, Saxonhouse SJ, et al: Practical management of anticoagulation in patients with atrial fibrillation. J Am Coll Cardiol 2015;65:1340-60.
9. Chao TF, Liu CJ, Liao JN, et al: The use of oral antico- agulants for stroke prevention in atrial fibrillation patients with history of intra-cranial hemorrhage. Circulation 2016;133:1540-7.
通訊作者:鄭吉元/通訊地址:桃園市龜山區復興街5號
服務單位:林口長庚紀念醫院藥劑部藥師/聯絡電話:(O) 03-3281200 ext 2915

