黃綉月、林雅恩
長庚醫療財團法人高雄長庚紀念醫院藥劑部
摘要
化膿性汗腺炎(Hidradenitis suppurativa,簡稱HS)是一種皮膚慢性發炎疾病。主要特徵為慢性反覆發作疼痛膿疱、節結、膿腫。HS是需要全身治療的多病灶性疾病,選擇治療的方式取決於疾病的嚴重程度。輕度與重度疾病的治療藥物,選擇差異甚大。目前的藥物治療包括外用抗菌藥品,口服抗生素(doxycycline),病灶內注射類固醇(triamcinolone),全身性免疫抑制劑(dapsone)。疾病進展至Hurley第二期以上,對口服抗生素三個月無效者可考慮使用生物製劑控制病情。腫瘤壞死因子阻斷劑(Tumor necrosis factor–α blockers, TNF-α blockers)adalimumab是美國目前唯一核准治療HS的生物製劑。不同發炎途徑可能參與不同疾病的表現和嚴重程度。中到嚴重度患者皮膚病灶顯示白介素IL-1 & IL-17濃度高。TNF-α阻斷劑對輕度至中度疾病有效,但當中到嚴重度疾病對TNF-α阻斷劑反應不佳時,IL-1抑制劑(anakinra)及IL-17抑制劑(Secukinumab)為治療提供有效的新策略。
關鍵字: 化膿性汗腺炎Hidradenitis suppurativa(HS)、生物製劑、腫瘤壞死因子阻斷劑TNF-α blockers、Biologics
壹、前言
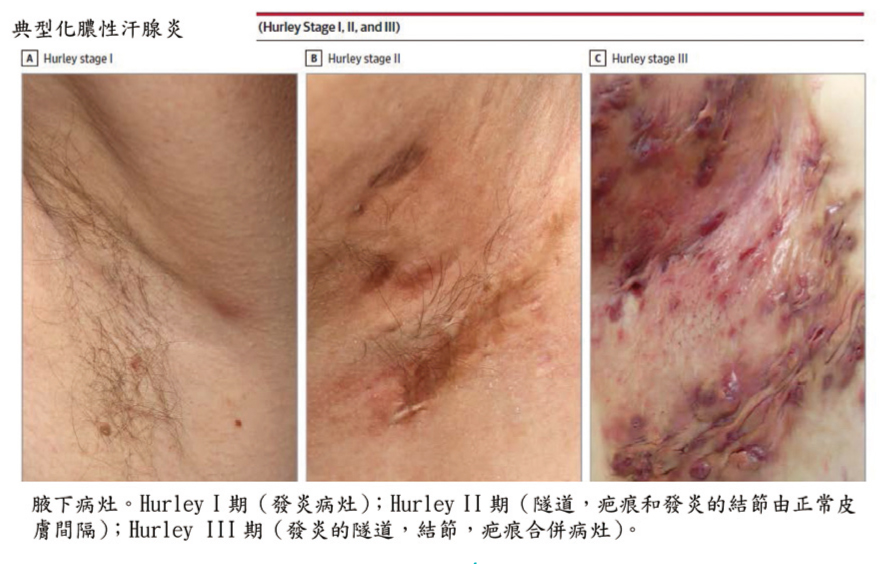
化膿性汗腺炎(Hidradenitis suppurativa,簡稱HS)也稱作反常性痤瘡(acne inversa)是一種慢性反覆發炎症,導致毛囊衰弱的皮膚疾病。通常在青春期後發生,病灶好發於兩側腋窩、臀部、鼠蹊、會陰部、肛門、生殖器、乳房下方等富含頂漿腺(Apocrine gland)與皮膚皺摺摩擦處等私密部位,皮膚病灶反覆慢性疼痛之發炎性結癤膿腫,皮膚癒合過程有時會形成單一出口竇道(Sinus tract)或兩個開口的廔管(Fistulas),廔管間相互連接形成大面積瘢痕膿疤流出異味膿液(如圖一)1,病患會因為身上疼痛及惡臭,或傷口不斷滲膿血而不願意出門,導致與社會隔離產生身心相關疾病(如:憂鬱、焦慮甚至增加自殺風險),嚴重影響生活品質1,2。HS與一些疾病例如:肥胖,糖尿病,高血壓,高血脂,多囊性卵巢症候群,發炎性腸道疾病和關節炎亦有密切關連。潛在的併發症包括繼發性感染,慢性疼痛,肥厚性疤痕,鱗狀細胞癌3。
圖一 典型化膿性汗腺炎1
貳、流行病學
在美國的發生率為每10萬人中有11.4病例。女性一年發生率為每10萬人中有16.1人,是男性的兩倍以上,發病最常見年齡層介於18〜29歲人中,盛行率估計為1-4 %。女性較男性更可能發生(比率為3:1)2-4。化膿性汗腺炎在台灣盛行率約0.05 %; 根據2006至2015年台大病歷登錄資料顯示,這10年間確診病例人數成長高達10倍,推估與高糖或重口味飲食及診斷力提升有關5。
參、疾病生理學與致病機轉
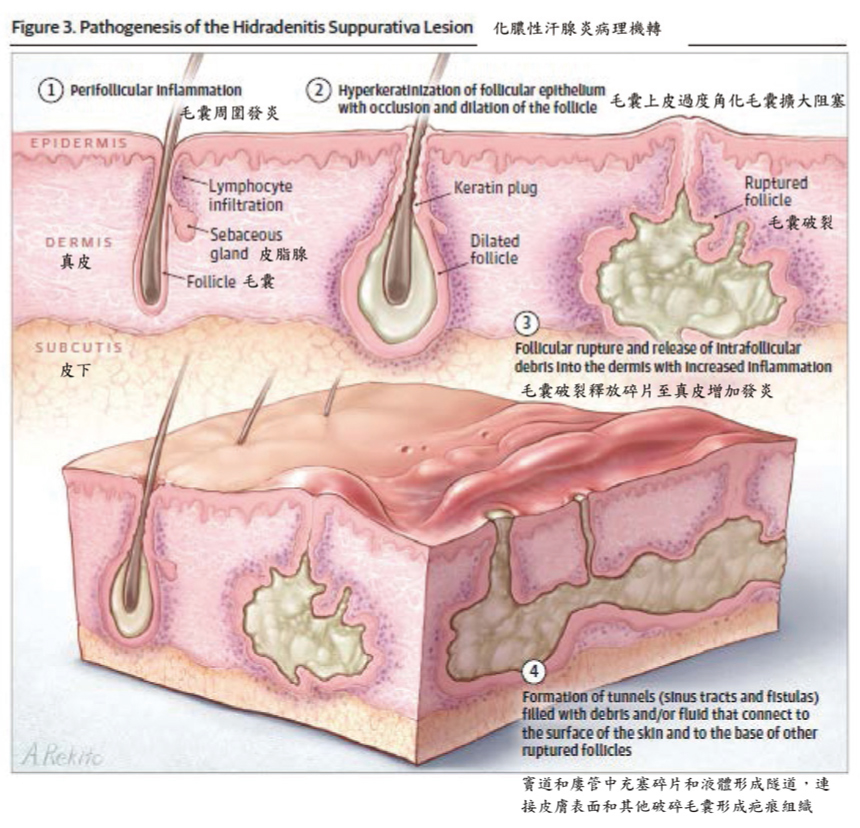
HS早期病灶的組織病理學檢查表現出末端毛囊過度角化,毛囊上皮細胞增生毛囊周炎,末梢毛囊堵塞導致毛囊擴張形成囊腫,隨後破裂。毛囊內容物引入真皮周圍引起發炎反應,隨後形成膿腫,竇道,纖維化和疤痕(如圖二)1。若皮膚上共生菌調節異常,患者易自體感染造成皮膚反覆慢性發炎,透過異常免疫反應影響疾病嚴重度,特別是形成生物膜(biofilm)延遲傷口癒合3。TNF-α,IL-1,IL-17和IL-23/Th17(Th:輔助T-細胞) 和IL-12/Th1途徑在HS免疫失調中扮演關鍵角色。在HS皮膚研究中CD4 T細胞表現頻率增加,且發現TNF-α,IL-1,IL-17和C5a相關的細胞激素濃度高;IL-22,IL-17和IL-23會促進表皮細胞增生;IL-1家族(IL-1α,IL-1β,IL-1R,IL-33)在發炎性皮膚疾病中扮演調節T細胞募集,同時活化纖維細胞參與HS疤痕及廔管的形成3。
圖二 化膿性汗腺炎病理機轉1
大約1/3 HS患者具有家族史,與染色體顯性遺傳有關。γ分泌酶是維持毛囊細胞正常免疫功能所必需,一旦牽涉製造γ分泌酶的基因突變可能造成嚴重HS。肥胖、抽菸亦會誘發HS,肥胖增加皮膚摩擦機會,造成毛囊出口損壞,增加汗液滯留及IL-1β、TNF-α,減重可改善疾病嚴重程度;尼古丁(Nicotine)會引起表皮增生,毛囊堵塞2。賀爾蒙也可能是HS原因之一,HS通常發生在青春期後和懷孕期間,停經後疾病嚴重度漸緩和2。
肆、疾病嚴重程度分級
1989年起使用Hurley分級系統(表一)6評估HS疾病嚴重程度,至今仍採用,但此系統無法監測疾病動態特性,因而發展新的評分系統(例如:HiSCR、HS-PGA、mSS、HSSI)採臨床量化評分疾病嚴重程度,可更準確評估藥物治療的有效性1。
表一 Hurley疾病分級1,5
伍、治療
一、局部治療
局部治療主要用於輕度至中度HS。多種局部藥物(如:chlorhexidine、povidone iodine、sodium hypochlorite、clindamycin、azelaic acid)具有殺菌和抗發炎作用,其中povidoneiodine、sodium hypochlorite具抗biofilm作用。
對疾病嚴重程度有不同程度的益處。患者皮膚的微生物群可能會改變對局部治療的反應,可減少二次感染頻率,但對於減少節結、膿腫惡化或阻止嚴重疾病的進展證據很少3。
二、病灶內注射
急性期個別病灶內一次注射3-5mg triamcinolone,需要時每個月可重複一次,可有效減輕發炎,疼痛,因活動性結節和膿腫而腫脹的症狀1,3。
三、降血糖與荷爾蒙藥物
降血糖藥物(如:metformin、DDP-4 抑制劑、PPAR-γ作用劑)在HS的角色,用於輔助抗發炎治療有助於解決潛在的促發炎共病症(proinflammatory comorbidities),沒有證據證實單一療法有效。HS女性患者同時罹患糖尿病和多囊性卵巢症候群可考慮使用metformin3。患者體內荷爾蒙改變與疾病突然惡化相關。在月經期,接近更年期和產後婦女較容易經歷疾病惡化。有人提出毛囊的性荷爾蒙活性可能在疾病的機制中扮演一角色,但是免疫組織檢查結果發現,HS患者病灶皮膚與健康者對照相比,沒有證據顯示性激素受體失調。儘管缺乏證據,但臨床在接受抗雄激素治療(如:finasteride, spironolactone)和抗雄性激素的黃體素(cyproteroneacetate,chlormadinone acetate, drospirenone)的HS患者中可發現獲益3。
四、抗生素
HS患者皮膚上共生菌的生態失調易造成皮膚慢性反覆發炎,或自體感染,細菌若形成生物膜(biofilm)很難治療,使傷口延遲癒合,且停用抗生素後頻繁復發6。因皮膚微生物群改變,透過異常的免疫反應而影響疾病變化3,而腸道菌叢的代謝失調也導致容易肥胖和發生胰島素阻抗。抗生素對HS的益處是藉由抗發炎和免疫調節的特性,而非殺菌或抑菌;此外,抗生素使腸道菌叢改變,也可能促使間接的抗發炎作用1-3。英國皮膚科學會(BAD)建議可使用doxycycline 100mgBID療程12週,缺乏反應時考慮clindamycin 300mg BID+ rifampicin 300mg BID療程10-12週2
五、全身性免疫調節劑
(一) Colchicine
通過抑制微管蛋白聚合,中性球功能,抑制NALP3發炎體,樹突狀細胞成熟3,在前瞻性試驗使用colchicine 0.5mg BID合併minocycline 100mg QD有一些好處,但它的腸胃副作用使治療受限1。
(二) Acitretin
男性及非生育年齡女性的HS患者對抗生素治療無反應,可考慮Acitretin 0.3-0.5mg/kg/day。不建議使用isotretinoin治療HS,除非面部或軀幹伴有中度至重度痤瘡樣病灶2。
(三) Dapsone
BAD建議患者對抗生素治療無反應時可考慮使用dapsone劑量每日25-200mg1。
(四) Apremilast
FDA核准治療治療乾癬,藉由抑制磷酸二酯酶(phosphodiesterase 4; PDE 4)影響細胞內c-AMP製造,使得TNF-α降低,繼而減少IL-17,IL-23,同時增加IL-10。小型臨床案例報告使用apremilast 30mg BID 對HS HurleyⅡ、Ⅲ期患者有一些療效6。
六、生物製劑
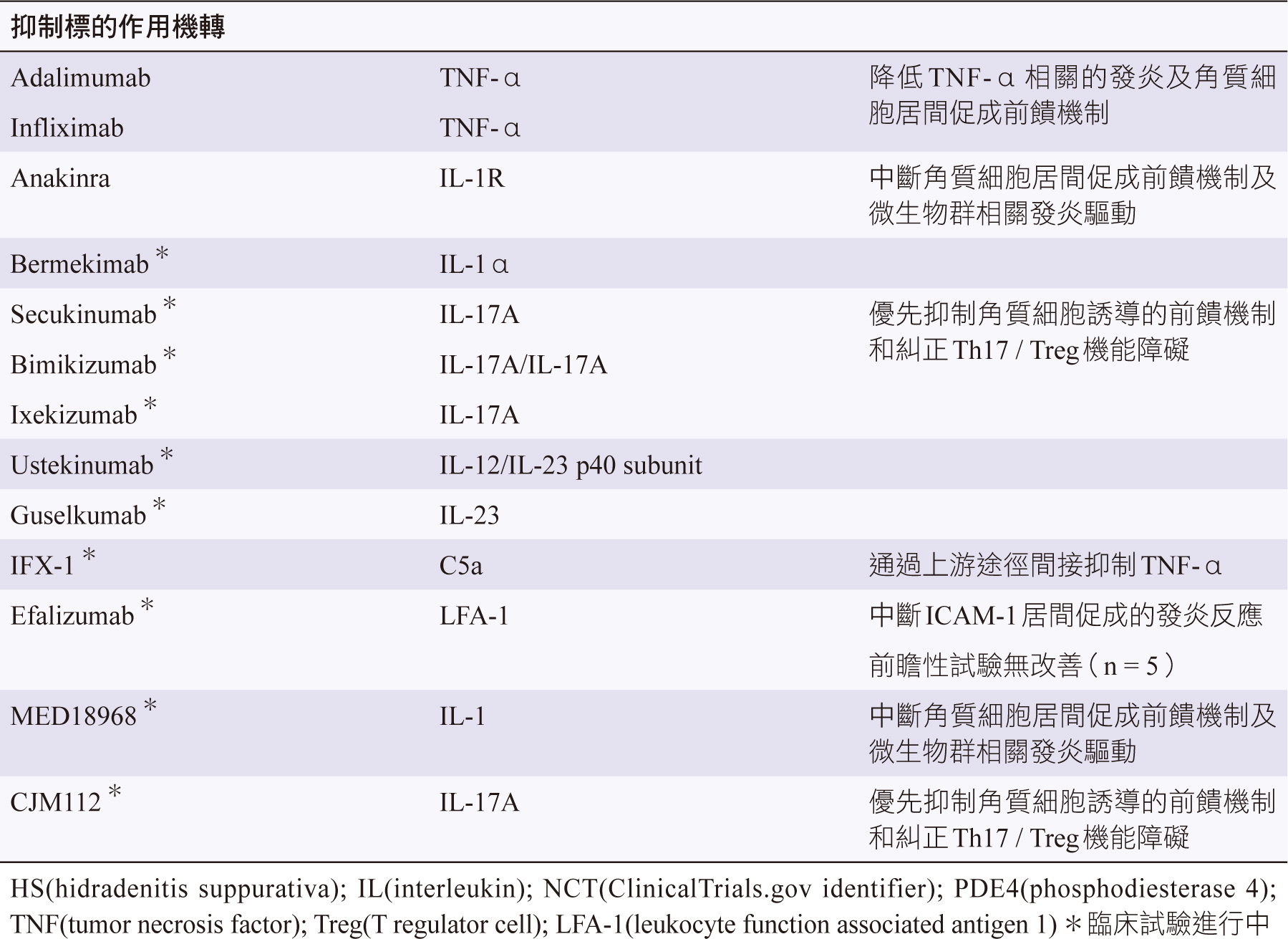
在HS患者的病灶組織中發現高濃度的TNF-α,IL-17,IL-1和C5a,這些發炎途徑已經成為HS治療的選擇性目標。用於HS的單株抗體種類繁多,已進行臨床試驗的、及研究中的藥物,如表二。
表二 單株抗體用於HS治療3
(一) TNF-α抑制劑
TNF-α是一種非特異性發炎細胞激素,可調節樹突狀細胞,單核細胞和中性球。TNF-α抑制劑可調節數種慢性發炎性疾病的免疫反應,例如: 乾癬,類風濕關節炎和發炎性腸道疾病。etanercept顯示對HS治療無效2,6,adalimumab是目前唯一獲得美國FDA批准用於治療HS的生物製劑。用於對傳統全身治療無反應的兒童,12-17歲年輕人和成人中度至嚴重患者,adalimumab起始劑量:第0週160mg,第2週80mg,維持劑量:每週40mg皮下注射1。若對adalimumab治療無反應的中度至嚴重HS患者,可考慮infliximab,起始劑量:第0,2,6週5mg/kg,維持劑量:每8週5mg/kg靜脈輸注1。
(二) IL-1 抑制劑
中度至嚴重度患者皮膚病灶顯示白介素IL-1濃度高。輕度至中度疾病發炎途徑以NF-κB、TNF-α為主,故TNF-α阻斷劑對其反應佳,但當疾病進展至HurleyⅡ-Ⅲ期,對IL-1抑制劑反應優於TNF-α阻斷劑3。Anakinra是IL-1R抑制劑,治療劑量為每日100mg皮下注射6。
(三) IL-17抑制劑
血清IL-17濃度與疾病嚴重程度相關,中度至嚴重患者病灶IL-17濃度高,故當以TNF-α阻斷劑治療無效時,IL-17抑制劑可能有助益。Secukinumab、ixekizumab是目前正進行臨床試驗用於治療HS的IL-17抑制劑3。
(四) C5a抑制劑
HS患者體內的補體路徑(complement pathyway)被活化,C5a是補體活化路徑的中間產物,具有發炎介質作用。目前正在進行臨床試驗新藥,IFX-1是C5a抑制劑,可間接抑制TNF-α,也可透過調節樹突狀細胞活性抑制IL-17,IL-23信號傳遞,對有廔管和肥厚疤痕的HurleyⅢ期HS有療效3。
七、疼痛治療
HS患者的生活品質受損與其疼痛有密切相關。慢性疼痛會影響日常生活,且在換藥時也會出現劇烈疼痛。儘管抗發炎藥和手術可減輕疼痛,但輔助止痛的藥物通常是必需的。外用止痛藥,口服acetaminophen和NSAIDs是治療疼痛的第一線藥物(如表三)。如果治療無效,可以考慮鴉片類藥物。此外,抗癲癇藥物(anticonvulsants) 和血清素-正腎上腺素再回收抑制劑(serotonin-norepinephrine reuptake inhibitors , SNRIs)具有緩解神經性疼痛的特性,不僅可控制與HS相關的疼痛,還有止癢與抗憂鬱的效果7。
表三 治療HS疼痛藥物7
陸、結論
HS引起的疼痛、惡臭、流出物會嚴重影響患者的生活品質,建議提供疾病自我管理的健康教育,包括戒菸、減重及穿寬鬆的衣服,以免與皮膚摩擦,保持皮膚清潔以減少異味。患者常出現的抑鬱情緒與自卑感可能會使患者自我封閉,可視個別需要轉介心理諮詢。嚴重HS即使使用生物製劑治療仍不能完全緩解的患者,可考慮外科手術進行引流清創切除,術後再以生物製劑輔助治療。最近的研究證實可降低病灶復發率及延長無病的間隔。近年隨著對發炎途徑的了解,提供許多不同機轉的生物製劑,用於對常規治療有抗藥性的患者,可改善患者生活品質和疾病復發。
Medical treatment of hidradenitis suppurativa: a review
Hsiu-Yueh Huang, Ya-En Lin
Department of Pharmacy, Kaohsiung Chang Gung
Memorial Hospital
Abstract
Hidradenitis suppurativa (HS), is a long term inflammatory skin disease. It is characterized by the occurrence of painful pustule, nodule and abscesses with chronic recurrence. Hidradenitis suppurativa (HS) is a disease of systemic treatment which also known as multiple lesions and treatment depends upon presentation and severity of the disease. Currently, medical treatment include topical therapies,oral antibiotics with doxycycline,lesion injection with triamcinolone and immunosuppressive agents with dapsone. If disease progress to Hurley stage II and was ineffective with oral antibiotics over three months,biologics should be considered.TNF-α blockers adalimumab is the only FDA-approved biologic available for the treatment of HS. Different inflammatory pathway play key roles in the development of inflammation-related diseases and severity. Patient with moderate-to-severe skin lesion express high level interleukin IL-1 & IL-17. To sum up, TNF-α blockers are effective with mild-to-moderate HS, but did not work with moderate-to-severe HS. Inhibitor of IL-1 and 1L-17(anakinra, secukinumb) become a effective treatment solution.
參考資料:
1. Saunte DM, Jemec GB. Hidradenitis Suppurativa: Advances in Diagnosis and Treatment. JAMA 2017;318(20):2019-2032.
2. Ingram JR, Collier F, Brown D, et al. British Association of Dermatologists guidelines for the management of hidradenitis suppurativa (acne inversa) 2018. Br J Dermatol. 2019 May;180(5):1009-1017.
3. John WF, Jason E, Hawkes GK, et al. Topical, systemic and biologic therapies in hidradenitis suppurativa: pathogenic insights by examining therapeutic mechanisms. Ther Adv Chronic Dis 2019(10):1-24.
4. Amit G, Jonathan L, Gloria L. Incidence of hidradenitis suppurativa in the United States: A sex- and age-adjusted population analysis. J Am Acad Dermatol. 2017;77:118-22.
5. 健康e世界https://www.health-world.com.tw
6. Victoria KS, Nadia MZ, Sean M, et al. Review of Current Immunologic Therapies for Hidradenitis Suppurativa. Int J Rheumatol. 2017: 8018192
7. Horváth B, Janse IC, Sibbald GR. Pain management in patients with hidradenitis suppurativa. J Am Acad Dermatol 2015;73:S47-51.
通訊作者:黃綉月/通訊地址:高雄市鳥松區大埤路123號高雄長庚紀念醫院藥劑部
服務單位:長庚醫療財團法人高雄長庚紀念醫院藥劑部/聯絡電話:(O) 07-7317123 ext
6270