透析合併高血糖高滲透壓藥事照護
牛素珍1、蔡慈貞1,2、林樹福3
1林口長庚紀念醫院藥劑部、2新生醫護管理專科學校、3長庚紀念醫院新陳代謝科
摘要
糖尿病病人發生高血糖高滲透壓狀態時,治療必須給予水份的補充及胰島素控制,但末期腎臟疾病病人卻必須限制水量的攝取。針對血液透析糖尿病患者高血糖高滲透壓狀態(hyperosmolar hyperglycemic status, HHS)和糖尿病酮酸中毒(diabetic ketone acidosis, DKA)治療尚無訂有明確規範,目前臨床上仍遵照美國糖尿病學會規則(American Diabetes Association, ADA) DKA、HHS規範,視病患狀況調整治療。
本案例探討末期腎病接受腎臟透析的糖尿病病人發生高血糖高滲透壓狀態時,藥師評估水份、胰島素、鉀的補充量以及飲食、感染及平常血糖控制衛教的重要性。
關鍵字: 糖尿病、高血糖高滲透壓狀態、透析、diabetes、hyperglycemic hyperosmolar status、dialysis
壹、 前言
高血糖高滲透壓狀態(HHS)和糖尿病酮酸中毒(DKA)是糖尿病病人之急性併發症,若沒有給予即時治療,HHS導致死亡機率約在15%,遠比DKA高,故在臨床上的治療甚為重要。血糖長期控制不佳,也易發生慢性併發症,終至末期腎臟疾病 (end-stage renal disease, ESRD)。
針對HHS的糖尿病病人,治療第一準則是必須給予充足的水份補充,而末期腎臟疾病的病人因為血液透析因素,平日卻是被限制水量攝取的。本篇分享此少見的案例臨床經驗,討論面對血液透析的糖尿病病人發生了HHS,藥師該如何注意水份的補充及胰島素劑量。
貳、 病例簡介
糖尿病、高血壓、末期腎臟疾病的57歲傅先生,身高168公分,體重54公斤,對藥物無過敏史。其糖尿病已20年,以筆型速效胰島素(insulin aspart flexpen)及長效胰島素(insulin detemir flexpen)控制,糖化血紅素9.1%。高血壓20年,以康肯(bisoprolol)及冠心樂持續性藥效錠(nifedipine OROS)控制,收縮壓/舒張壓151/67mmHg。末期腎臟疾病,一星期三次血液透析已6年。2019年5月,右足膝蓋以下截肢。
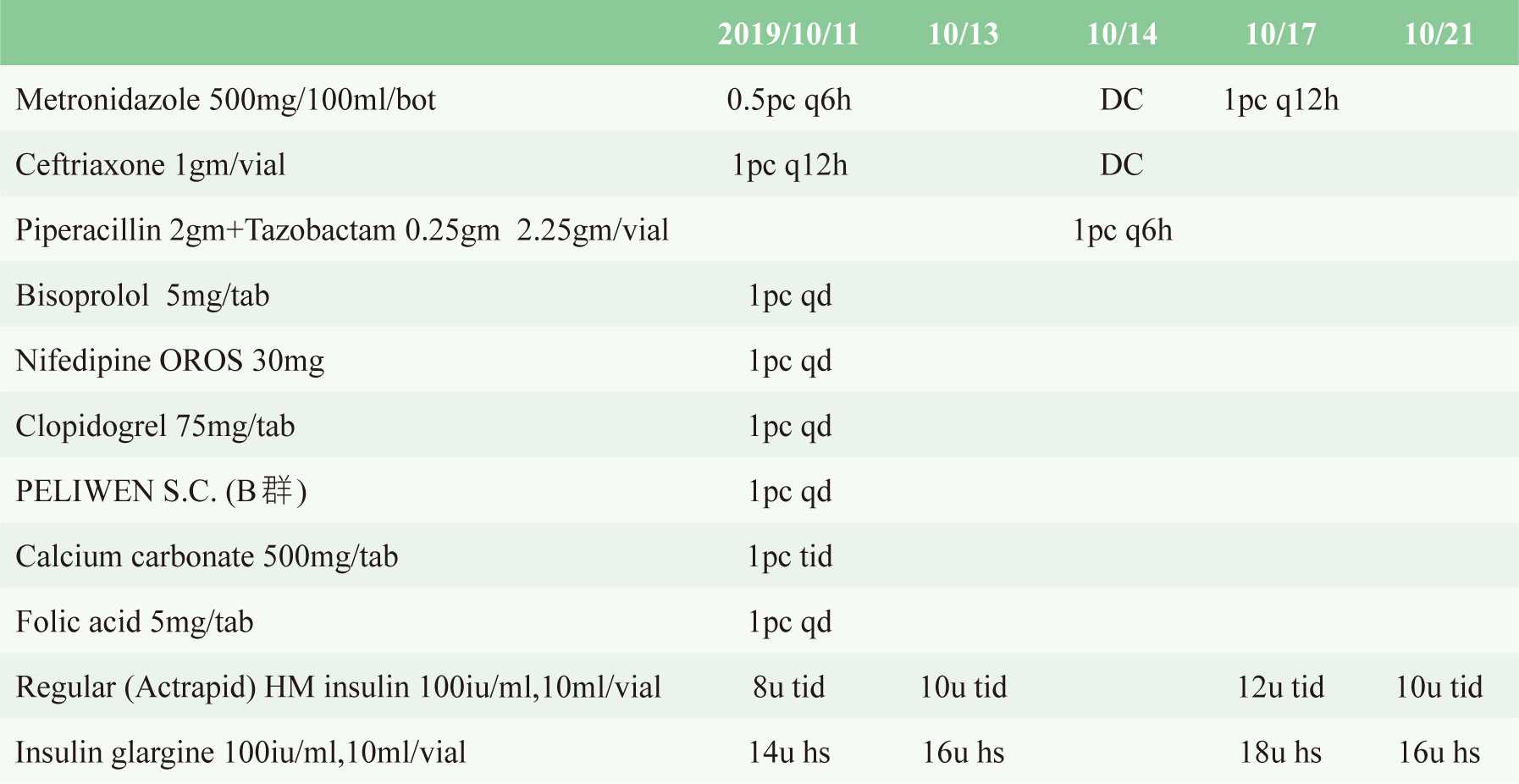
病人在2019年10月因左腳跟一小壓瘡,導致周圍軟組織紅腫,有分泌物滲出,故至本院就診。經醫療團隊評估傷口狀態,診斷為足部蜂窩性組織炎,實驗數據白血球細胞 (WBC):19.1 1000/uL、嗜中性白血球(segment):80.5%、嗜鹼性白血球(basophil):1.5%,C-反應蛋白(C-reactive protein, CRP):135.19mg/Lg,在細菌培養(wound culture)未有報告前,先使用經驗性抗生素metronidazole及ceftriaxone治療。
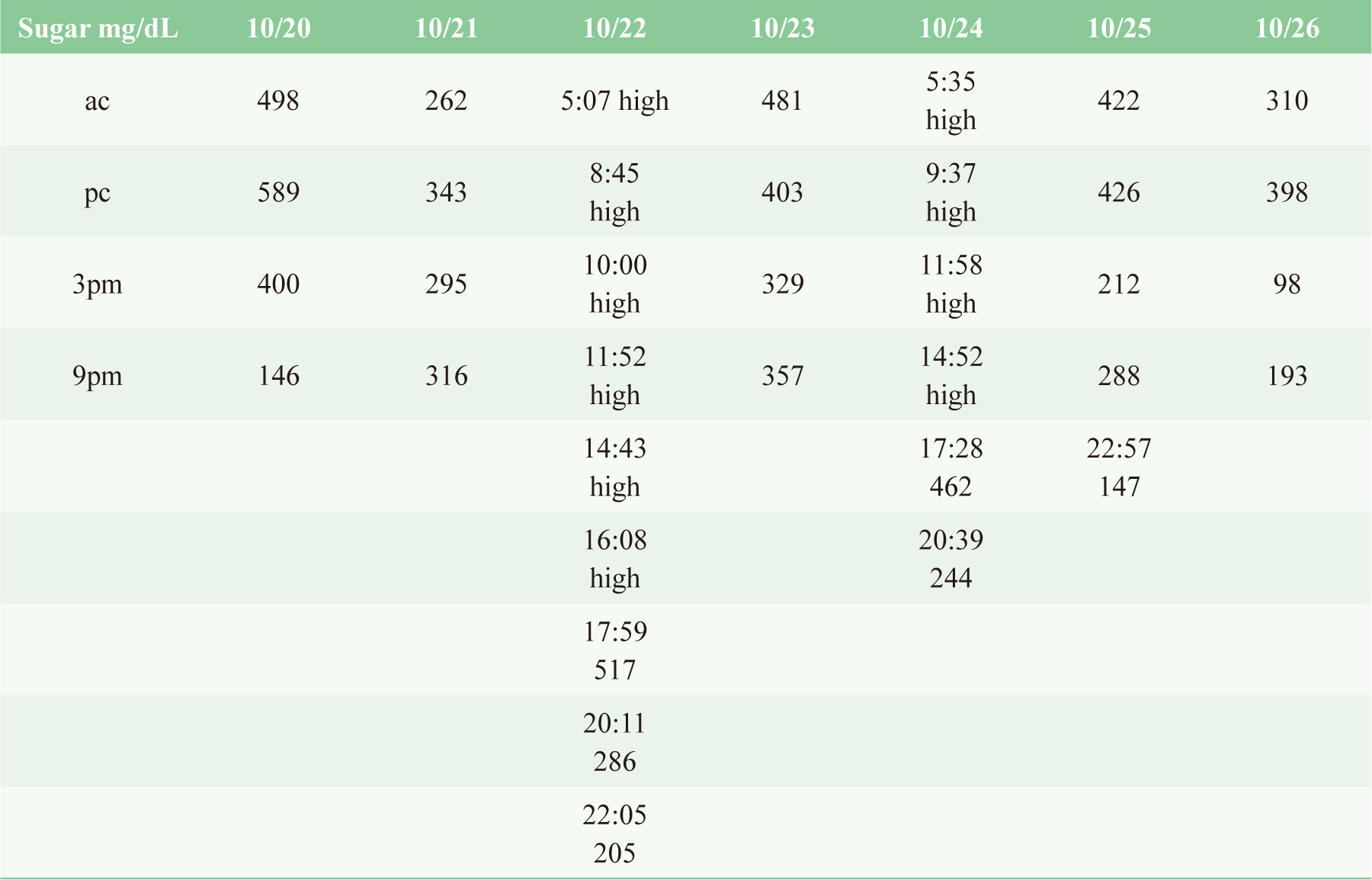
病人住院期間飲食不定量、導致血糖監測值一直偏高(血糖值介於250~300mg/dL),甚於10月22日早上測血糖時,血糖機出現「high」 (血糖機出現「high」,代表血糖已高於600mg/dL),醫囑先給予一次短效胰島素(regular insulin, RI)10單位,2小時後再測血糖,仍出現「high」,詢問病人的飲食,表示在前一晚晚餐後,有多喝一包堅果飲,但睡前注射的長效胰島素(insulin detemir flexpen)劑量,並未做改變。
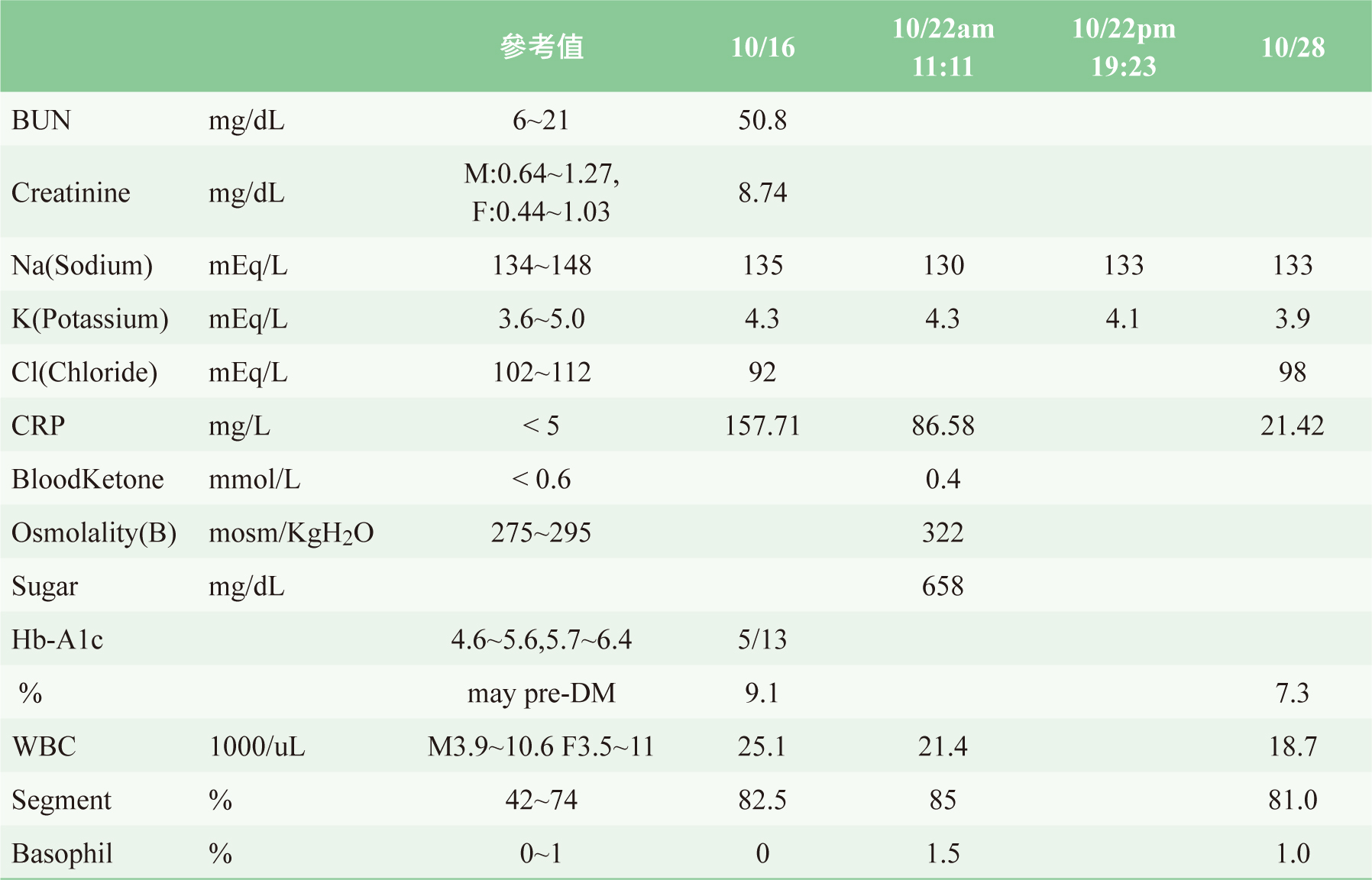
由於血糖機出現「high」,代表血糖已高於600mg/dL,故建議抽血檢驗。結果數據顯示:osmolality(B):322mosm/KgH2O、sugar:658mg/dL、bloodketone定量:0.4mmol/L、Na:130mEq/L、K:4.3mEq/L、CRP:86.58mg/L,WBC:21.4 1000/uL、segment:85%、basophil:1.5%。診斷懷疑病人發生了HHS,因此藥師在巡視病人時,先請病人禁食,並在醫療團隊討論時,建議改以HHS治療準則處理(輸注水份、胰島素、監測電解值、相關感染的控制)。表一詳列住院期間使用的藥物,表二為相關檢驗數據,表三呈現血糖檢驗數據。
表一 住院期間使用的藥物
表二 檢驗數據
表三 血糖檢驗數據
參、 討論
HHS和DKA是糖尿病病人血糖控制不佳而導致的嚴重急性併發症,流行病學統計資料顯示,DKA較常見於第1型糖尿病,雖然也有可能出現在第2型糖尿病,但HHS主要出現在第2型糖尿病。HHS主要的病生理機轉乃因胰島素(insulin)缺乏,導致人體無法有效利用醣類,致使升糖素(glucagon)、皮質醇(cortisol)、腎上腺素(epinephrine)上昇,產生了嚴重的高血糖。和DKA不同的是,HHS病人胰臟仍分泌少量胰島素,雖然不足,但不至於讓酮體(ketone body)堆積發生酮酸中毒。
依美國糖尿病學會規則(American Diabetes Association, ADA guidelines)1,2,HHS病人的臨床表現有尿多、口渴、噁心、皮膚乾燥及體重下降,發病的時程比較緩慢,血糖持續累進可能會持續數天,嚴重者會脫水、全身無力、酸中毒,甚至昏迷,通常在滲透壓超過330mosm/KgH2O的時候,病人會產生神經學症狀。
誘發的因素包含:病人自行中斷血糖藥物治療,如胰島素或口服降血糖藥物、藥量過低、食用過多含糖的食物、飲水量不足(常見於老年人)、發生嚴重的急性疾病(如感染、心肌梗塞、敗血症、腦血管疾病、急性胰臟炎等),或使用會讓血糖難以控制的藥物(如類固醇)等因素,而讓病人產生了高血糖。
診斷標準:當病人出現高血糖危象時,須評估呼吸速率、循環狀況、精神狀況、體積(volume
status)
3。臨床上,醫師在問診時會檢視病人水份的狀況,觀察病人舌頭的濕潤度及顏色,精神狀況可能清醒、呆滯或昏迷。
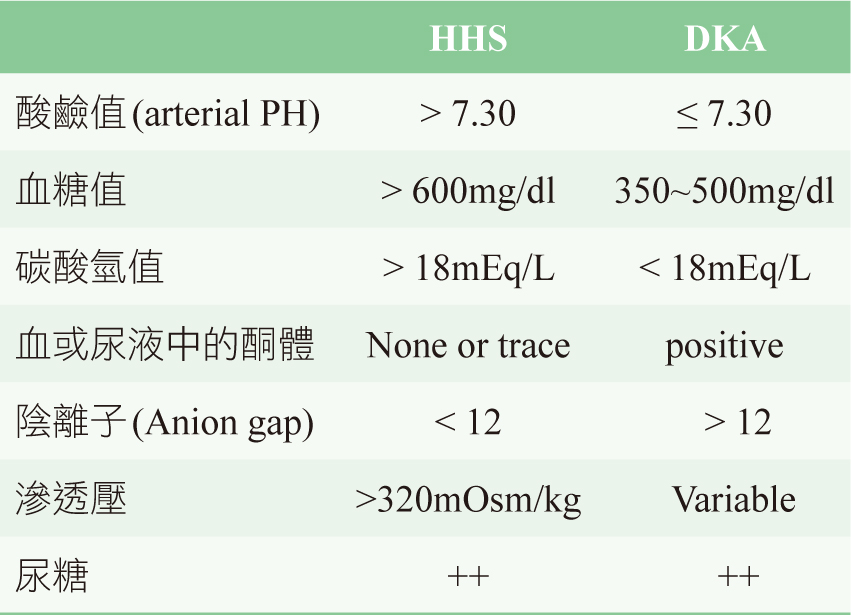
實驗數據:同時出現血糖、電解質、滲透壓、血漿或尿液中酮(ketone)異常的數值。HHS患者的血糖濃度會高於600mg/mL,甚至有些更高達1000mg/mL以上。滲透壓一般會於320mOsm/kg上下,血或尿液中的酮體反應較少有明顯變化、酸鹼值(arterial PH)>7.3、碳酸氫值(serum bicarbonate)>18meq/L,電解質鈉離子偏高,鉀離子偏高、正常或偏低,血中尿素(blood urea nitrogen)、肌酸酐(serum creatinine)濃度會上升。表四為HHS及DKA實驗數據的比較表。
HHS的治療4,5,6除了先穩定生命徵兆(vital signs)外,須依美國糖尿病學會規則處置:
表四 HHS、 DKA 實驗數據的比較
一、 飲食控制
病人若有胃腸不適,如噁心、嘔吐,建議先禁食。
二、 補充水份
HHS病人常有嚴重缺水6~9公升的情形,故須快速補充,建議靜脈輸注0.9%生理食鹽水,以15~20mL/kg生理食鹽水靜脈輸注1~2小時,或500~1000mL/hr,之後則須視鈉離子而調整。若鈉離子<135mEq/L,用0.9%生理食鹽水、流速為4~14ml/kg/hr或250~500mL/hour。鈉離子≧135mEq/L,改用0.45%生理食鹽水,以4~14ml/kg/hr速率,快速地補充水份,須密切注意病人心臟及腎臟功能。
三、 胰島素
一開始建議先給予皮下注射短效胰島素(regular insulin, RI),劑量為0.1units/kg,之後將胰島素加入輸注液連續給與(0.1units/kg/hr),臨床常以50單位RI在500cc食鹽水(0.1units/cc)乘以病人體重,即是每小時輸注量。當血糖值降到250~300mg/dL時,則建議要將生理食鹽水改成含5%葡萄糖的食鹽水,以避免腦水腫的發生。
四、 鉀離子
如病人血液中的k>5.0mEq/L,不需補充kcl,但須每2小時監測一次。若3.3≦k<5.0mEq/L,須於輸注液添加20~30mEq的kcl,監測濃度維持在4~5mEq/L。若k<3.3mEq/L,須於輸注液添加40mEq的kcl,須補充至鉀離子濃度≧3.3mEq/L。
五、 動脈酸鹼值(arterial PH)
>7時,不須輸注碳酸氫鹽。若≤ 6.9時,將100mEq的碳酸氫鈉加入400mL無菌水中稀釋,並在兩小時內輸注給予。
六、 校正誘發因子
發生HHS的因素,常見的是病人用藥順從性不佳、飲食過量或感染等,若呈現感染表徵,先給予廣效性抗生素治療,再追查感染源,視其源作抗生素調整。
治療最初應每小時測一次血糖,直至250mg/dL穩定時,適度調整輸注量。鉀離子、尿素氮、肌酸酐、動脈酸鹼值,應每2~4小時測一次,監測次數取決於疾病的嚴重程度和病人臨床反應。
2017年美國腎臟學會的資料顯示,臺灣糖尿病引起的洗腎發生率全球排列第八名。國內健保署公佈十大疾病費用排行榜,急、慢性腎臟病也年年蟬聯第一,血液透析病人約有9萬,健保的花費高達450億,約有一半是糖尿病所引起。
針對血液透析糖尿病患者DKA、HHS的治療尚未制訂治療指引7,目前臨床上仍遵照ADA之DKA、HHS規範,視病患狀況調整治療8,9。此乃因為血液透析的病患若照規範積極地補充水份,反而會發生肺水腫或造成不可控制的高血壓。
有關本案例的照護,並無治療指引可循,藥師仍必須參考ADA之DKA、HHS規範,謹慎評估水份、鉀、胰島素的補充量,及其他飲食、感染。以下就臨床經驗分享本案例的照護。
一、 胰島素劑量
胰島素建議劑量為0.1units/kg/hr加入輸注液連續給予,此病人54公斤,血糖值658mg/dL,計算後以RI 100units在生理食鹽水100mL中輸注速度為6cc/hr,連續24小時的輸注,共給予144units胰島素及144mL生理食鹽水。
胰島素輸注液連續給予的理由,是因胰島素主要通過腎臟的近端腎小管細胞代謝成有用的氨基酸。胰島素通過兩種機制進入這些細胞:1.腎小球過濾,然後進行管腔再吸收。2.通過腎小管周圍的毛細血管壁擴散,隨後與腎小管的基底外側膜結合。
本案例為血液透析病人,須注意因胰島素延遲清除會使胰島素連續輸注的滴定複雜化,進而增加血糖迅速下降的風險。故藥師建議每2小時檢測一次血糖值。
二、 水份補充
血液透析的病人一般建議只攝取750~1000mL的水,無法大量、快速地輸注水份,縱使患者確實存在全身缺水,也只能間歇性使用生理食鹽水輸注7。故本案例藥師建議以每小時40mL生理食鹽水補充,一天共輸注960mL的水。
三、 鉀離子
一般病人若處於低血鉀狀態,補充kcl的量約控制在40~60mEq/天。而血液透析的病人因為缺乏滲透性利尿的功能而無法排除鉀,有時會呈現出高血鉀8的狀況。在大多數情況下,胰島素輸注可以調整高血糖的高血鉀症。此病人的鉀離子保持在4.1~4.3mEq/L,照指引3.3≦k<5.0mEq/L須於輸注液添加20~30mEq的kcl,每4~6小時密切監測電解值。
四、 當血糖低於250mg/dL,可轉為GIK(glucose insulin potassium) line
以D5S 500mL+ RI 6units + kcl 10mEq,每小時輸注40mL。輸注液將先前0.9%的生理食鹽水改成5%葡萄糖,以預防病人因禁食導致血糖過低,造成腦部受損。
五、 相關感染的控制
檢查感染的傷口狀況,病人住院至發生HHS其間的傷口感染並無惡化,抗生素依細菌培養結果做出調整,使用劑量亦正確:ceftriaxone 1gm/vial 1pc q12h改為piperacillin 2gm+tazobactam 0.25gm 2.25gm/vial 1pc q6h,metronidazole 500mg/100ml/bot 0.5pc q6h。感染指數(CRP)由病人剛入院值157.71mg/L於10月28日降至21.42mg/L,意味感染獲得控制。
六、 飲食限制
病患除了輕度無力外,並無口渴、腹痛、呼吸困難、頭暈或其他症狀,但因血糖太高,故建議暫時先禁食,待血糖降至250mg/dL穩定時,再開放飲食攝取。
七、 腎臟血液透析狀況
病患目前血液透析的頻率是每星期三次,每次血液透析目標都設定減輕2~3公斤。在發生HHS前的減輕記錄亦無高過3公斤,故透析減輕的水量並非造成此病患發生HHS的因素。
肆、 結論
腎臟透析的糖尿病病人併發高血糖高滲透壓狀態的案例並不多,ADA對此亦未明訂指引原則,故臨床處理程序會因病人的實際狀況有所不同。
針對本文所討論的案例,在治療期間,藥師於臨床照護團隊中介入,針對輸注液的計算、胰島素的劑量、檢驗值的監測、病人的臨床狀況進行調整,病人的HHS在治療三日後狀況控制穩定,並於後續接受常規藥物治療。
本案例的照護與一般案例不同處在於,一般糖尿病病人發生HHS、DKA時,可放心補充水份,並積極接受胰島素治療。但本案例面對的是腎臟透析併HHS的糖尿病病人,無法積極補充水份,此時,藥師當更謹慎評估輸液總量、胰島素的建議劑量,注意鉀離子、臨床病人徵狀的變化等。
預防甚於治療,藥師若能在平時就機會衛教病人,無論是糖尿病患者或腎臟透析併糖尿病的患者,關於血糖控制目標、用藥依順性、血糖監測、飲食定量的重要性,更可讓病人降低發生急性併發症HHS的機率。
Pharmaceutical care in a hyperglycemic hyperosmolar status and dialysis patient
Su-Chen Niu1, Tzu-Cheng Tsai1,2, Fu-Shu Lin3
1Department of pharmacy, Chang Gung Memorial
Hospital, Linkou
2Department of Long Term Care, Hsin Sheng
College of Medical Care and Management
3Division of Endocrinology and Metabolism, Chang
Gung Memorial Hospital, Linkou
Abstract
When hyperglycemic and hyperosmolar state (HHS) occur, patients should be supplemented with water and insulin . On the contrary, patients with end-stage renal disease (ESRD) should limit the water intake. There is no clear recommendations for HHS or diabetic ketone acidosis (DKA) treatment for hemodialysis patients .Currently, clinicians still follows DKA and HHS consensus statement from the American Diabetes Association. The treatment is adjusted according to the patient's condition. This patient was a case of HHS and ESRD undergoing hemodialysis. To improve the clinical outcome, pharmacists should evaluate the amount of water, insulin, potassium supplement, diet, infection and blood sugar control in patients' daily life.
參考資料:
1. ADA: American Diabetes Association:www./tma/tw/ltk.
2. Ennis ED, Stahl EJ, Kreisberg RA. The hyperosmolar hyperglycemic syndrome. Diabetes Rev 1994; 2:115-26.
3. Kitabchi AE, Umpierrez GE, Murphy MB, et al. Hyperglycemic crises in adult patients with diabetes. Diabetes Care 2006; 29: 2739-48.
4. Milionis HJ, Elisaf MS. Therapeutic management of hyperglycaemic hyperosmolar syndrome. Expert Opin Pharmacother 2005;6:1841-9.
5. Francisco JP, Guillermo EU. Hyperosmolar hyperglycemic state: A historic review of the clinical resentation, diagnosis, and treatment. Diabetes Care 2014 Nov;37(11):3124-31.
6. Schaapveld-Davis CM, Negrete AL, Hudson JQ, et al. End-stage renal disease increases rates of adverse glucose events when treating diabetic ketoacidosis or hyperosmolar hyperglycemic state.Clin Diabetes 2017; 35(4): 202-8.
7. Jamie B, Anthony MH, Joanne T. Diabetic ketoacidosis in the dialysis-dependent patient: two case reports and recommendations for treatment. Can J Emerg Med 2004;6(4):281-4.
8. Tzamaloukas AH, Ing TS, Elisaf MS, et al. Abnormalities of serum potassium concentration in dialysis-associated hyperglycemia and their correction with insulin: review of published reports.UpToDate:2011;43(2):451-9.
9. Heidy H, Hannah S, Sumith A. Management of diabetic ketoacidosis in haemodialysis patient. Endocrine Abstracts .2017; 49 EP575.
通訊作者:牛素珍/通訊地址:桃園縣龜山鄉復興街5號 林口長庚紀念醫院藥劑部臨床藥學科
服務單位:林口長庚紀念醫院藥劑部/聯絡電話:(O) 03-3281200 ext 3730