淺談巨環類抗生素用於支氣管擴張症治療
黃馨如、楊凱婷
長庚醫療財團法人高雄長庚紀念醫院藥劑部
摘要
支氣管擴張症(bronchiectasis)為臨床端常見的胸腔疾病之一,病人常因反覆發作而須住院治療使得生活品質也會受到影響,治療藥物以化痰藥、支氣管擴張劑為主,若有感染症狀時,再給予相對的抗生素藥物作治療,整體治療以症狀控制為主,並無所謂的特效藥,但反覆的發作會導致生活品質以及肺功能永久喪失,相關研究指出對於日常症狀嚴重且頻繁惡化的患者,可能需要額外的治療來,改善生活品質並防止進一步的肺部損傷。近年來開始有研究指出可以運用巨環類抗生素(macrolides)的免疫調節效果,改善支氣管擴張症,本文進一步探討巨環類抗生素用於治療支氣管擴張症的成效。
關鍵字: 巨環類抗生素、支氣管擴張症、Macrolides、Bronchiectasis
壹、背景
支氣管擴張症(Bronchiectasis)是一種慢性呼吸道系統疾病,其特徵是氣管異常且伴隨者不可逆的擴張和扭曲受損,細菌移生至氣管導致慢性咳嗽和咳痰,伴有呼吸困難和進一步結構性損傷,在臨床上其表現通常是非特異性的呼吸道症狀,例如:反覆性、慢性或頑固性呼吸道感染、咳血以及慢性呼吸道阻塞,尤其是兒童時期,因其肺部器官還在發育,若此時發生嚴重感染,例如:
肺炎、肺結核和百日咳……等,在未來可能較容易演變成支氣管擴張症。
貳、支氣管擴張症的成因
支氣管擴張症是一種支氣管管壁及其周圍組織的慢性炎症損壞,導致支氣管失去彈性產生異常且永久性擴大。支氣管壁上的纖毛遭到破壞,失去清除分泌物的能力,更多的痰液堆積於呼吸道中,進一步引起微生物的聚集生長及支氣管的破壞,造成反覆感染、使支氣管擴張症狀更加惡化,形成惡性循環1。
較常見慢性支氣管感染的病原體為綠膿桿菌(Pseudomonas aeruginosa)以及嗜血桿菌(Haemophilus
influenzae),此外中性粒細胞介導(neutrophil-mediated)引起的氣管發炎也是惡化支氣管擴張的因素之一。除了呼吸道感染,先天呼吸道結構異常(例如:Williams-Campbell)、先天或後天性免疫缺失、結締組織疾病以及纖毛功能疾病都可能是造成支氣管擴張症的原因2。
參、支氣管擴張症的症狀及診斷
大部分的支氣管擴張症患者,都有慢性咳嗽與黏稠性痰液分泌的情況,且痰液可能會伴隨著血絲。
其他支氣管擴張症的可能表現,包括:
慢性鼻竇炎、肺炎,復發性呼吸道感染、頑固性氣喘。由於支氣管擴張症在病理生理上影響的器官主要是肺部,因此支氣管擴張症的診斷必須包括詳細病史詢問、肺部
X
光、高解析度胸部電腦斷層檢查、肺計量之肺功能檢查,影像學發現支氣管擴張症後,需要進一步查明產生的原因需配合痰液染色、細菌培養及免疫球蛋白血液檢查3。
肆、支氣管炎(Bronchitis)與支氣管擴張症(Bronchiectasis)差異
一、支氣管炎
是指連接氣管和肺部的小氣管發炎,當支氣管發炎、受刺激會腫脹並充滿黏液,導致呼吸困難或咳嗽;支氣管炎分為急性和慢性,急性支氣管炎的原因常見於病毒感染引起發炎,通常數周就會痊癒。煙霧和其他刺激物可能引起慢性支氣管炎,支氣管黏膜出現慢性發炎、黏液分泌增加,痰呈白色黏液泡沬狀,若每年出現這種情形3個月以上,連續兩年以上就稱為慢性支氣管炎,通常發生在中年以上的患者4。
二、支氣管擴張症
支氣管擴張的典型表現為慢性咳嗽伴大量膿痰、反復咳血,因會嚴重引起呼吸困難而出現發紺等情形。胸部電腦斷層檢查(CT)可見肺紋路變粗、紊亂,出現成網狀條索狀或斑片狀陰影。支氣管擴張可見肺紋理增多增粗,排列錯亂,出現蜂窩狀或者是捲髮狀陰影(圖一)。支氣管擴張患者通常遍布於各種年齡層5。
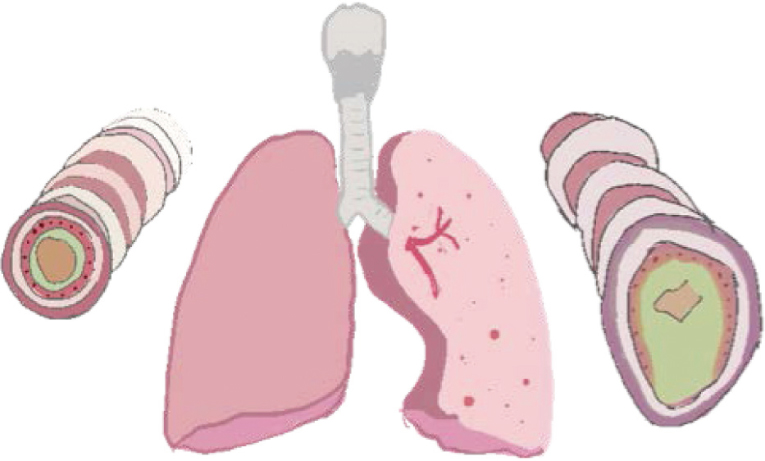
圖一 正常支氣管與支氣管擴張症之圖示
(Ref: Bronchiectasis: Causes, Symptoms,
Treatment & Prevention (clevelandclinic.org)
伍、Macrolides
Macrolides可與具感受性病原菌的50S核糖體次單元結合,而干擾該微生物的蛋白質合成,抑制細菌複製增生。除了抗菌活性外,還能調節免疫系統活性,包括抑制嗜酸性白血球及嗜中性白血球的活化、加速嗜中性白血球凋亡、抑制嗜中性白血球和上皮組織合成促炎因子,以及刺激肺泡巨噬細胞的吞噬活性、減少T細胞數量和抑制T細胞向呼吸道上皮細胞的遷移、減少活性氧化物質的產生6。
陸、Macrolides對於支氣管擴張症的治療
細菌感染以及氣管發炎,會惡化支氣管擴張症進而使病人生活品質下降,英國胸腔協會(British
Thoracic
Society)所出刊的指引建議若病人一年內病情惡化三次以上,建議長期使用抗生素作為治療7,
8。
Macrolides除了可以用於細菌感染外,亦有免疫調節的效果,例如:
調節黏液產生、抑制生物膜形成、減少發炎介質等作用6,9,對於在支氣管擴張症「惡性循環(vicious
cycle)」的各個層面都具有潛在有益處作用,減少上皮細胞促發炎因子(pro-inflammatory
cytokines)的分泌,抑制白血球細胞(leukocyte)堆集在氣管,抑制中性粒細胞活化,並減少氧化壓力(oxidative
stress),因而減少咳嗽、咳痰、提升肺活量進而改善生活品質。一篇系統化文獻回顧(systematic
reviews)收納14篇平行設計隨機研究(parallel-group RCTs)與1篇交叉設計隨機研究(cross-over
RCT),探討巨環類抗生素用於氣管擴張症的成效。在惡化頻率方面,給予macrolides跟安慰組相比可以降低64%惡化發生機率(風險比
0.34;95% 信賴區間0.22-0.54; I2 =
65%;341位受試者)。與安慰組相比,macrolides顯著改善的生活質量相關(MD
-8.90,95% 信賴區間-13.13,-4.67;68
名受試者)。健康相關生活品質方面,以聖喬治呼吸量表(St. George's
Respiratory Questionnaire,SGRQ scale)評估,結果顯示給予macrolides
較能提升生活品質(MD -2.86, 95% 信賴區間-5.67,-0.04;
305位受試者)。10
柒、討論
支氣管擴張的治療主要以症狀控制與改善生活品質為主,減少呼吸道阻塞、防止呼吸道反覆感染,氣道清除治療(Airway
Clearance therapies,
ACT),可以選擇體位引流、肺部復健(pulmonary
rehabilitation)、運動……等非藥物治療方式,幫助氣管分泌物的清除、保持呼吸道通暢、降低細菌量並避免呼吸道感染,也可以選擇化痰藥可以幫助排除痰液,若發生細菌感染時,則選擇抗生素治療。Macrolides對先天性和適應性免疫反應發揮免疫調節作用(immunomodulatory
effects),而不會抑制免疫系統,相反的這些免疫調節作用會改變黏液的產生(modification
of mucus production)、抑制生物膜的產生(inhibition of
biofilm production)、抑制發炎介質(suppression of
inflammatory mediators)和調節白血球的招募效應(modulation of
leukocyte
recruitment),可以作為慢性肺病(如支氣管擴張症)病人的預防性策略藥物,使用在頻繁發作的支氣管擴張症病人,可減少急性惡化次數、延長第一次惡化的時間(time
to first exacerbation)、減少膿痰量和呼吸困難症狀。
捌、結論
支氣管擴張症是臨床上常見的肺部疾病也常造成許多併發症,反覆發作使得病人生活品質受到影響,從上敘述結果可以觀察到長期使用macrolides治療,可抑制細菌感染並減少發炎,進而減少惡化、改善肺功能和並提高生活品質,對於是否會因長期使用macrolides而抗藥性,就目前研究來說並無太多證據,但除了考慮抗藥性問題也需將心毒性的副作用納入考慮,希望未來能有大型macrolides治療支氣管擴張症之研究。
Antibiotic Therapy
with Macrolides for Bronchiectasis
Sin-Ru Huang, Kan-Ting Yang
Department of Pharmacy, Kaohsiung Chang Gung
Memorial Hospital
Abstract
Bronchiectasis is one of the most common chest
diseases at clinical, patients are often
hospitalized due to recurrent episodes, which
can affect their quality of life. The main
medicine is expectorant and bronchodilators, and
antibiotics are given if there are symptoms of
infection. Repeated episodes can lead to
permanent loss of quality of life and lung
function. Studies have shown that for patients
with severe and frequently worsening symptoms,
additional treatment may be needed to improve
quality of life and prevent further lung damage.
In recent years, studies have begun to suggest
that the immunomodulatory effects of macrolides
can be utilized to improve bronchiectasis, this
article further explores the efficacy of
macrocyclic antibiotics in the treatment of
bronchiectasis.
參考資料:
1. Hill AT, Sullivan AL, Chalmers JD, De Soyza
A, Elborn SJ, Floto AR, et al. British Thoracic
Society Guideline for bronchiectasis in adults.
Thorax. 2019;74(Suppl 1):1-69
2. Dimakou K, Triantafillidou C, Toumbis M,
Tsikritsaki K, Malagari K, Bakakos P. Non CF-bronchiectasis:
Aetiologic approach, clinical, radiological,
microbiological and functional profile in 277
patients. Respiratory Medicine. 2016;116:1-7
3. Neves PC et al: Non-cystic fibrosis
bronchiectasis. Interact Cardiovasc Thorac Surg.
13(6):619-25, 2011
4. Speich R.Ther Umsch .Acute and chronic
bronchitis.1992 Apr;49(4):227-33
5. de la Rosa Carrillo D, López-Campos JL,
Navarrete BA, Rubio MC, Moreno RC, García-Rivero
JL, et al. Consensus document on the diagnosis
and treatment of chronic bronchial infection in
chronic obstructive pulmonary disease. Archivos
de Bronconeumología (English Edition).
2020;56(10):651-64.
6. Haworth, C.S., D. Bilton, and J.S. Elborn,
Long-term macrolide maintenance therapy in
non-CF bronchiectasis: evidence and questions.
Respiratory medicine, 2014. 108(10): p.
1397-1408.
7. Pasteur, M.C., D. Bilton, and A.T. Hill,
British thoracic Society guideline for non-CFbronchiectasis.
Thorax, 2010. 65(Suppl 1): p. i1-i58.
8. Saiman, L., et al., Azithromycin in patients
with cystic fibrosis chronically infected with
Pseudomonas aeruginosa: a randomized controlled
trial. Jama, 2003. 290(13): p. 1749-1756.
9. Amsden, G., Anti-inflammatory effects of
macrolides—an underappreciated benefit in the
treatment of community-acquired respiratory
tract infections and chronic inflammatory
pulmonary conditions? Journal of Antimicrobial
Chemotherapy, 2005. 55(1): p. 10-21.
10. Kelly, C., et al., Macrolide antibiotics for
bronchiectasis. Cochrane Database of Systematic
Reviews, 2018(3).
11. Serisier, D.J., Risks of population
antimicrobial resistance associated with chronic
macrolide use for inflammatory airway diseases.
The Lancet Respiratory Medicine, 2013. 1(3): p.
262-274.
通訊作者:楊凱婷/電子信箱:r3809922@cgmh.org.tw

