鋰鹽中毒案例報告
林莉涓1、林庭睿2、陳秋蘭3、孫屏玉4、汪曉嵐4
1臺灣基督教門諾會醫療財團法人門諾醫院藥劑科
2醫療財團法人辜公亮基金會和信治癌中心醫院藥劑科
3嘉南藥理大學藥學系
4淡水馬偕紀念醫院藥學部
摘要
鋰鹽為雙相情感障礙症治療之一線用藥,然而因其療效濃度範圍狹窄,且主要經由腎臟排泄,若併用影響腎臟功能之藥物,極易發生鋰鹽中毒。本文將探討一位多重用藥導致鋰鹽中毒後腎臟功能下降,並在經過靜脈輸注生理食鹽水後發生高血鈉症之案例,將輸注液改為5%葡萄糖注射液後恢復至正常血鈉濃度。
鋰鹽中毒的治療目標為最小化暴露於中毒濃度的時間,可使用的急救方式包含 polyethylene
glycol全腸灌洗、靜脈輸注生理食鹽水及血液透析,中毒解除後須持續追蹤病患精神狀態及神經症狀。個案屬於腎功能受損的病人,建議應根據腎功能調整鋰鹽的最初劑量,且開始鋰鹽治療之前須詳細檢視病患用藥以避免藥物交互作用,並且在鋰鹽血中濃度達到穩定狀態前每週檢測兩次鋰鹽血中濃度,雖鋰鹽中毒可處置生理食鹽水輸液治療,但須謹慎監測血中鈉離子濃度,適時使用其他輸注液代替以避免高血鈉的發生。
關鍵字: 鋰鹽中毒、高血鈉、lithium intoxication、hypernatremia
壹、前言
根據2018年加拿大情緒和焦慮治療網絡和國際雙相情感障礙協會(The Canadian
Network for Mood and Anxiety Treatments and the
International Society for Bipolar Disorder,
CANMAT/ISBD)雙向情感障礙症(bipolar
disorder)治療指南,鋰鹽(lithium)為雙相情感障礙症或稱躁鬱症之躁期(mania)、鬱期(depression)及維持治療之一線用藥1。美國食品藥物管理局(Food
and Drug Administration,
FDA)核准在躁症急性期和維持期的治療,也因為鋰鹽具有預防自殺的特性,常作為躁鬱症維持治療的首選藥物。然而鋰鹽治療躁鬱症的作用機轉尚不明確,目前阻斷inositol的循環及降低神經傳導物質的釋放是最有力的假說2。使用鋰鹽常見的副作用有腸胃不適、震顫、疲倦、嗜睡等,長期使用則可能會出現口渴、多尿、甲狀腺異常、體重增加等。初始劑量建議600~900
mg qd,依照療效反應和耐受程度每1~5天增加300~600 mg,直到每天900~1800
mg的通常劑量。但是因為鋰鹽的排除仰賴腎臟的功能,所以腎功能受損的病人需要調降劑量,在達到穩定狀態前,建議每週監測兩次血中濃度。如果病人合併有嚴重腎臟或心血管疾病、脫水或低血鈉時,更需要密集監測。鋰鹽療效血中濃度範圍為0.6~1.2
mEq/L,大於療效血中濃度範圍並出現腸胃道或神經學的症狀,就可以診斷為鋰鹽中毒,嚴重中毒會伴隨昏迷、癲癇、心律不整等3。鋰鹽中毒可處置生理食鹽水(normal
saline,
NS)輸液,改善腎絲球的過濾率使最大化鋰鹽的排出,但若為腎臟共病者,為避免引發腎因性尿崩症(nephrogenic
diabetes insipidus, NDI)和血鈉過度起伏,須更謹慎的監測血中鈉離子濃度,盡早調整生理食鹽水的輸注速率或轉用其他不含鈉離子的輸注液,同時監測電解質、甲狀腺、腎功能、心電圖和血壓等,並適時給予氧氣以維持呼吸循環4。
非類固醇抗發炎藥(non-steroidal anti-inflammatory drug,
NSAIDs)及腎素-血管收縮素系統(renin-angiotensin system,
RAS)抑制劑與鋰鹽併用會增加中毒的風險,NSAIDs能使鋰鹽清除率平均下降10~25%,因其抑制前列腺素合成,促使集尿管上皮細胞對鈉離子和水的再吸收,降低腎小球過濾率而連帶影響鋰鹽的排除;若併用血管收縮素轉化酶抑制劑(angiotensin
converting enzyme inhibitor, ACEI)三到五週後,血中鋰濃度上升36%5;第二型血管收縮素受體阻斷劑(angiotensin
II receptor blocker, ARB)雖僅影響鋰鹽排除率6%,但在近期有個案報告表示telmisartan造成可逆性鋰鹽濃度增加及中毒症狀。普遍認為RAS抑制劑如ACEI或ARB會降低醛固酮(aldosterone)的分泌,並導致遠曲小管對水及鈉離子的再吸收下降,同時使近曲小管代償性增加鋰鹽的滯留,進而引發鋰鹽中毒6。有報導顯示藥物交互作用造成的鋰鹽中毒,好發於心臟衰竭、肝硬化、高齡、腎病症候群或低容積的高風險病患7,因此在併用時需謹慎監測鋰鹽療效濃度,適時調整鋰鹽劑量。
有研究認為鋰鹽造成慢性損害腎臟功能的機轉為通過與集尿管中的mitogen activated
protein kinase (MAPK)、inositol protein kinase C和
cyclooxygenase 2 (COX-2) 作用,進而抑制水通道蛋白2 (aquaporin
2, AQP2)
磷酸化,使得集尿管濃縮尿液的能力下降,因而導致腎源性尿崩症。此外,鋰鹽對glycogen
synthase kinase 3 (GSK3)
的抑制,會使細胞生長週期停滯於G2並誘發腎皮質微小囊腫,同時使transforming
growth factor beta 1 (TGF-β1)增加,導致纖維化和腎間質病變8。鋰鹽造成的急性腎衰竭則是因為直接造成近曲及遠曲小管受損,使體液循環萎縮並引發電解質不平衡,其中低血鈉發生的主因為鋰鹽取代鈉離子從近曲小管的鈉氫轉運蛋白再吸收回到細胞,以及集尿管上皮組織的鈉通道對鈉的感受性不如基底膜上的鈉鉀幫浦,因此造成鈉大量排除並使鋰鹽於集尿管蓄積9。除此之外,鋰鹽的腎毒性也會影響到血鉀平衡,由於鉀離子的排除劇減及受損組織釋放鉀離子,對於少尿和無尿的患者,血鉀會以每天0.5
mmol/L的速度升高,因此需定期監測血中電解質濃度10。
貳、鋰鹽中毒案例處置
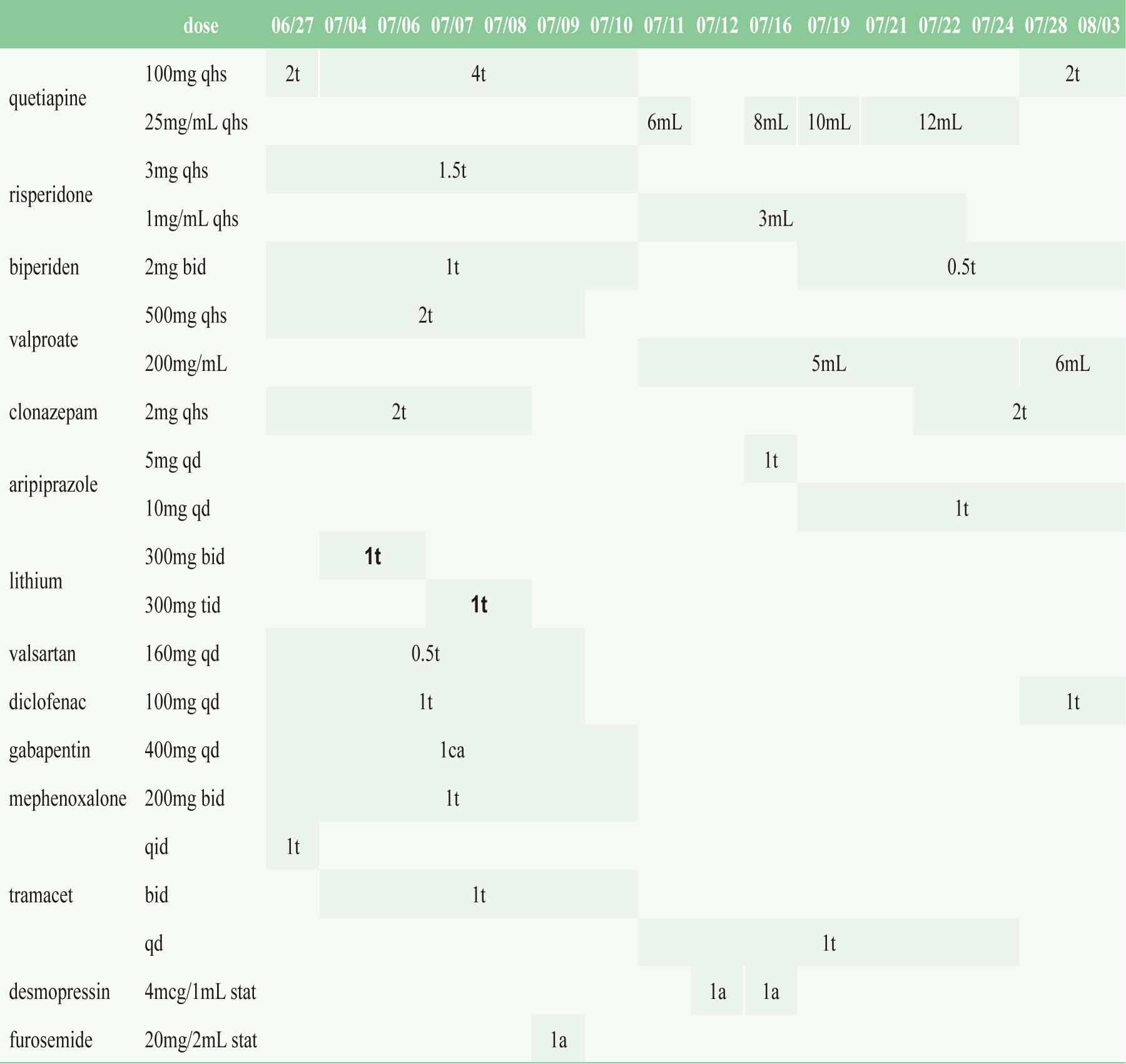
一位54歲的女性,身高147公分,體重54.9公斤,身體質量指數25.4 kg/m2,有躁鬱症、高血壓、脊椎滑脫病史、輕度腎功能不良(sodium及creatinine偏高),長期使用quetiapine
200mg qd、depakine 1000mg qd、diclofenac 100mg
qd、tramacet (acetaminophen 325 mg/tramadol 37.5
mg) 1T qid、valsartan 80mg qd,服藥順從性差。2022年6月26日因為躁症發作拿雨傘打傷母親而遭強制就醫,此次為第九次住院,診斷為躁鬱症之躁症(bipolar
disorder mania)。
由於躁症持續發作,醫師於7月4日處方lithium 300 mg
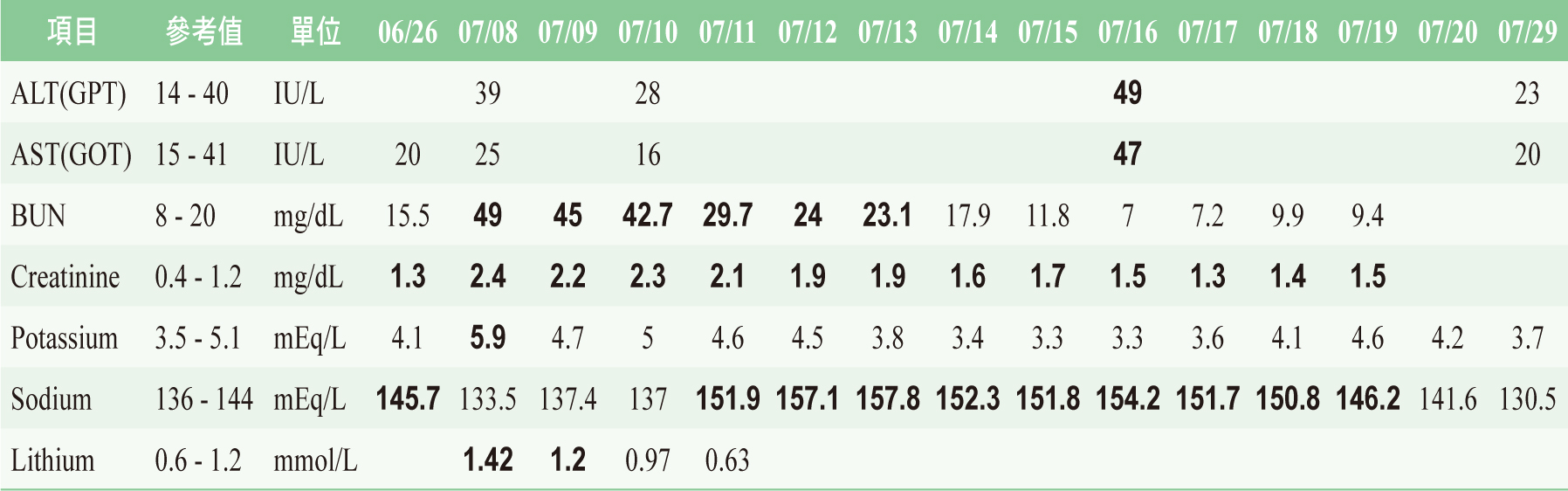
bid,7月6日增加至tid,7月8日病人出現嗜睡、手抖、意識混亂等症狀,醫師懷疑為鋰鹽中毒,緊急抽血檢測,檢驗數據為:lithium:
1.42 mmol/L、BUN: 49.0 mg/dL、creatinine: 2.4 mg/dL、sodium:
133.5 mEq/L,經醫師評估立即停用鋰鹽,並於7月9日停用與鋰鹽在腎臟有交互作用之diclofenac
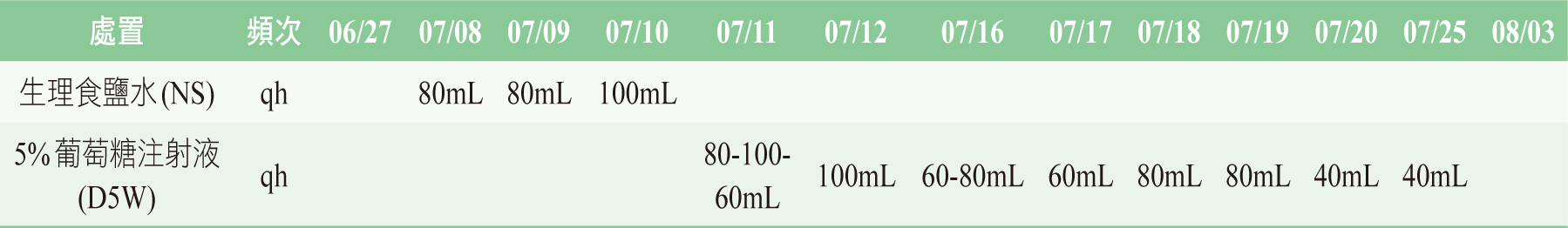
100mg qd和valsartan 100 mg qd並給予生理食鹽水80 mL qh輸液,當天開始有無法自解尿液且下肢水腫狀況。7月11日檢驗數據為:lithium:
0.63 mmol/L、BUN: 29.7 mg/dL、creatinine: 2.1 mg/dL、sodium:
151.9 mEq/L,因高血鈉,故將生理食鹽水改為5%葡萄糖注射液(dextrose 5%,
D5W) 80 mL qh,當天已可自解大量尿液。7月11日腎臟超音波顯示有慢性腎實質疾病及雙側小腎囊腫,7月12日腎臟內科會診評估病人疑似鋰鹽中毒引起之腎源性尿崩症,先與腎臟內科共同照護,7月13日尿量正常,持續觀察。7月20日血鈉濃度穩定。
7月25日檢驗數據:creatinine: 1.2 mg/dL,停止靜脈輸液。8月3日出院時病人已恢復正常。此鋰鹽中毒案例在住院期間之血液檢驗數值如表一,住院期間精神狀態檢查(mental
status examination, MSE)如表二,住院期間用藥紀錄如表三,鋰鹽中毒處置紀錄如表四,鋰鹽Naranjo評分如表五所示。
表一 住院期間血液檢驗數值
表三 住院期間用藥紀錄
參、討論
鋰鹽為治療躁鬱症之首選用藥,血中療效濃度範圍為0.6~1.2 mEq/L,當鋰鹽血中濃度大於療效濃度範圍並出現腸胃道或神經學的症狀,就可診斷為鋰鹽中毒。每年向美國毒物中心通報的鋰鹽中毒病例大約為
6000~7000 例11。
接受鋰鹽治療的患者常有發生腎源性尿崩症的風險,這是因鋰鹽影響抗利尿激素對腎臟尿液濃縮的調控,進而造成大量尿液排出,由此產生的口渴而增加水份攝入以補償體液損失,因而較不易產生高鈉血症。然而,當併發其他鋰鹽的中毒症狀,如意識模糊導致這些患者無法飲水時,尤其是接受含鈉靜脈輸液的患者,必須更謹慎的監測血中鈉濃度12。
鋰鹽中毒的治療目標為最小化暴露於中毒濃度的時間,於病患大量服用鋰鹽引發的急性中毒且意識清楚時,每小時經鼻胃管輸注
polyethylene glycol 500 mL至2000 mL全腸灌洗,而另一種急慢性皆適用的急救方式為根據體液狀態和心功能以靜脈輸注生理食鹽水,改善腎絲球的過濾率使低容積體液的病人最大化鋰鹽的排出,
但有腎臟共病的病人為了避免引發腎源性尿崩症和血鈉過度起伏加劇鋰中毒的神經毒性,須更謹慎的監測血中鈉濃度並盡早調整生理食鹽水的輸注速率或轉用其他不含鈉的輸注液。而在腎功能低下或鋰鹽濃度大於4
mEq/L的中毒情形下,建議使用血液透析治療,一般以維持鋰鹽清除速率在70至 170 mL/min為佳,而持續時間和頻率取決於患者的臨床徵狀、鋰血中濃度和腎臟科專科醫生的判斷,此外應繼續靜脈輸液和檢測尿液輸出量(至少
1.5 至 3 mL/kg/hr)以維持腎臟清除率和血液透析清除率,並每四到六小時監測鋰鹽血中濃度直到下降至1
mEq/L以下六到八小時,期間須留意病人意識及生命徵象的變化,同時監測電解質、甲狀腺、腎功能、心電圖和血壓等並適時給予如氧氣面罩維持呼吸道循環或benzodiazepine控制癲癇等的支持性治療。中毒解除後須持續追蹤病患精神狀態及神經症狀,以預防不可逆性鋰效應神經毒性綜合徵
(syndrome of irreversible lithium effectuated
neurotoxicity, SILENT) 13。
肆、結論
個案屬於輕度腎功能受損的病人,根據文獻建議鋰鹽的最初劑量應該調整為每日150-300
mg,並且在鋰鹽血中濃度達到穩定狀態前每週檢測兩次鋰鹽血中濃度。藥物交互作用方面,建議在開始鋰鹽治療之前將降壓藥valsartan
換成不會影響鋰鹽濃度的低劑量鈣離子阻斷劑類藥物。有鑑於NSAID有提升鋰鹽濃度的風險,並且考量個案的腎功能和護理紀錄中並沒有提到疼痛的問題,所以在開始鋰鹽治療之前就停用diclofenac,僅以
tramacet
緩解脊椎滑脫的不適就好。而中毒處置的部分,考量中毒時有低血鈉的症狀,以生理食鹽水輸注最為優先,但因病人原本腎功能就不佳,所以必需更頻繁監測血鈉的變化,而且在鋰鹽濃度回到正常值後,可以考慮使用其他輸注液代替,避免高血鈉的發生。最後,需持續監測病人的精神狀態、腎臟、心血管、甲狀腺功能和電解質的平衡。
A Case Report of Lithium
Poisoning
Li-Chuan Lin1, Ting-Rui Lin2,
Chiu-Lan Chen3, Ping-Yu Sun4,
Xiao-Lan Wang4
1Department of Pharmacy, Mennonite
Christian Hospital
2Department of Pharmacy, Koo
Foundation Sun Yat-Sen Cancer Center
3Department of Pharmacy, Chia Nan
University of Pharmacology
4Department of Pharmacy, Mackay
Tamsui Memorial Hospital
Abstract
Lithium is the first-line drug for the treatment
of bipolar disorder. However, because of its
narrow therapeutic concentration range and its
main excretion through the kidneys, lithium
poisoning is very likely to occur if it is
combined with drugs that affect kidney function.
This article will discuss a case of polypharmacy
that led to decreased renal function after
lithium poisoning and hypernatremia after
intravenous infusion of normal saline. After the
infusion solution was changed to 5% glucose
injection, patient’s blood sodium concentration
returned to normal range.
The goal of treatment for lithium poisoning is
to minimize the time of exposure to the toxic
concentration. The first aid methods that can be
used include lavage of the whole intestinal
tract with polyethylene glycol, intravenous
infusion of normal saline, and hemodialysis.
After the poisoning is resolved, the patient's
mental state and neurological status must be
continuously monitored. The case is a patient
with impaired renal function. It is recommended
that the initial dose of lithium should be
adjusted according to renal function. Before
starting lithium salt therapy, the patient’s
medication must be carefully checked to avoid
drug interactions, and blood lithium levels
should be measured twice a week before lithium
blood levels reach a steady state. Although
lithium poisoning can be treated with normal
saline infusion, the blood sodium concentration
must be carefully monitored, and other infusion
solutions should be used instead to avoid the
occurrence of hypernatremia.
參考資料:
1. CANMAT/ISBD: 2018 Bipolar Clinical
Guidelines. Available from: https://www.canmat.org/2019/03/27/2018-bipolar-guidelines/
(Accessed December 1, 2022)
2. Haupt M, Bähr M, Doeppner TR: Lithium beyond
psychiatric indications: the reincarnation of a
new old drug. Neural Regen Res.
2021;16(12):2383-2387.
3.Uptodate: Lithium: drug information. Available
from:
https://www-uptodate-com.www.scmhem.org.tw:3001/contents/lithium-drug-
information?Search=lithium&source=panel_search_result&selectedtitle=
1~148&usage_type=panel&kp_tab=drug_general&display_rank=1#f24520178
(Accessed December 1, 2022)
4. Jeanmarie P, Facmtanita M: Lithium poisoning.
Available from: https://www.uptodate.com/contents/lithium-poisoning
(Accessed December 1, 2022)
5. Finley PR: Drug interactions with lithium: an
update. Clin pharmacokinet. 2016;55(8):925-41.
6. Bisogni V, Rossitto G, Reghin F, et al:
Antihypertensive therapy in patients on chronic
lithium treatment for bipolar disorders. J
Hypertens. 2016;34(1):20-8.
7. Timmer RT, Sands JM: Lithium intoxication. J
Am Soc Nephrol. 1999;10(3):666-74.
8. Davis J, Desmond M, Berk M: Lithium and
nephrotoxicity: unravelling the complex
pathophysiological threads of the lightest
metal. Nephrology (carlton).
2018;23(10):897-903.
9. Bianchi S, Aucella F, Nicola LD, et al:
Management of hyperkalemia in patients with
kidney disease: a position paper endorsed by the
Italian society of nephrology. J Nephrol. 2019;
32(4):499-516.
10. 劉秀雯、葉柏顯、李宗穎等:低血鉀症與高血鉀症。藥學雜誌2009;101:82-86。
11. Gummin DD, Mowry JB, Beuhler MC, et al: 2020
Annual Report of the American Association of
Poison Control Centers' National Poison Data
System (NPDS): 38th Annual Report. Clin Toxicol
(Phila). 2021 Dec;59(12):1282-1501.
12. Uptodate: Renal toxicity of lithium.
Available from:
https://www-uptodate-com.www.scmhem.org.tw:3001/contents/renal-toxicity-of-lithium?search=Lithium%20poisoning&topicRef=320&source=see_link#
(Accessed December 22, 2022)
13. 劉文治、蔡敦仁:鋰鹽中毒的處置。內科學誌2001;12:241-249。
通訊作者:林莉涓/電子信箱:littlecat41423@gmail.com